Quand un patient dit qu'il a mal, c'est qu'il a mal!
Un article du magazine |
Certaines douleurs résistent aux traitements habituels. Elles persistent des mois ou des années, parfois sans raison, sans cause visible, même sur un scanner. Pourtant, elles détruisent des vies, usent des familles ou signent la fin brutale d’une carrière.
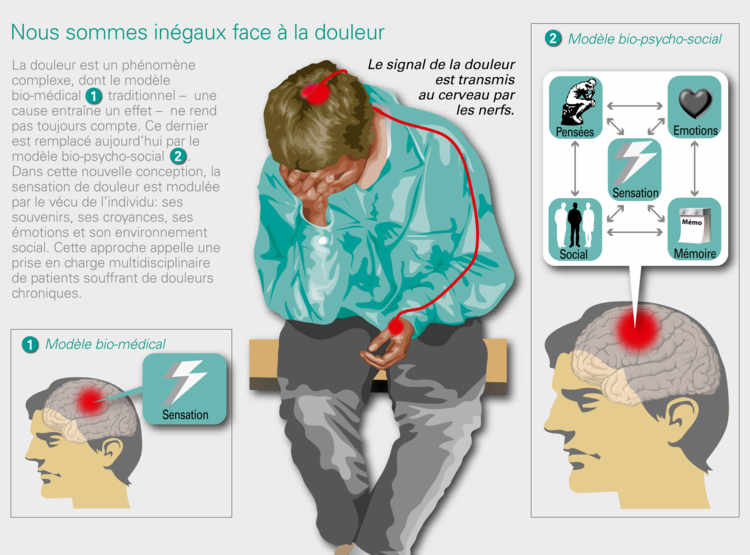
La compréhension actuelle de la douleur en dit long sur l’évolution des mentalités au sein du corps médical. Le scientisme pur et dur – un effet est produit par une cause objective et quantifiable – a perdu du terrain. «Même si on ne trouve pas la cause physiologique d’une douleur, quand un patient nous dit qu’il a mal, c’est qu’il a mal», affirme la Dre Valérie Piguet, médecin adjointe, responsable du centre multidisciplinaire de la douleur.
Engagement du patient
Le programme contre la douleur, en vigueur aux HUG depuis plusieurs années, repose sur trois piliers: l’évaluation, le traitement, le suivi. «Pour décider quelle approche thérapeutique proposer, nous devons savoir si la souffrance est liée à un dommage organique, à une lésion du système nerveux, si elle est aiguë ou chronique. Il s’agit également de mettre à jour ses composantes émotionnelles, mentales et sociales», détaille la Dre Piguet.
Une fois le diagnostic posé, le soignant examine les différentes approches thérapeutiques possibles. «Le succès dépend pour une part importante de l’engagement du patient. Il faut qu’il soit partie prenante, que le traitement ait un sens pour lui», relève Valérie Piguet. La dernière phase concerne le suivi. L’efficacité de la thérapie est évaluée avec précision. A défaut de résultats, elle est adaptée ou modifiée.
La douleur chronique: une maladie
Lorsqu’une demande provient d’un service médical de l’hôpital, la personne hospitalisée est vue par un membre de l’équipe intra-hospitalière. Tandis que les patients adressés aux HUG par leur médecin traitant sont pris en charge par le centre multidisciplinaire de la douleur.
Après un premier entretien avec un médecin, la situation est discutée en présence du patient par une équipe de spécialistes. Celle-ci est généralement composée d’un pharmacologue clinique, un interniste, un rhumatologue, un médecin spécialisé en réhabilitation, un anesthésiste, un neurologue et un psychiatre.
La présence d’un psychiatre ne signifie en aucun cas que la souffrance n’est pas prise au sérieux, comme le craignent encore beaucoup de patients. Elle découle au contraire d’une meilleure compréhension de ses mécanismes. La mémoire, les émotions, la situation personnelle, affective et sociale sont autant de facteurs dont il faut tenir compte. «Aujourd’hui, la douleur chronique n’est plus traitée comme un symptôme, mais comme une maladie complexe à part entière», résume Valérie Piguet.
Tous concernés
Près de 80% des patients des hôpitaux sont confrontés à la douleur. Créé en 2003, le Réseau douleur a pour mission de sensibiliser les professionnels de la santé, mais aussi les patients, à cette problématique.
«Il est impossible d’avoir un spécialiste derrière chaque patient. Donc tous les acteurs de la chaîne de soins, de l’aide soignant au médecin, en passant par l’infirmier, l’ergothérapeute, le logopédiste ou le physiothérapeute, doivent se mobiliser, explique le Dr Christophe Luthy, médecin adjoint au service de médecine interne de réhabilitation et président de ce Réseau.
Après bientôt dix ans d’activité, les résultats sont tangibles. «S’enquérir de la douleur devient un réflexe presque naturel, comme de prendre la température. Les services médicaux utilisent davantage les outils standardisés élaborés par le Réseau comme les réglettes douleur ou les guides. Et les prescriptions d’antalgiques ont également augmenté », énumère le Dr Luthy.
A terme, tous les services des HUG disposeront d’un «référent douleur» pour informer les soignants des approches possibles et de la documentation disponible. «Les progrès sont réels à tous les niveaux. Mais il reste du chemin à parcourir. Nous pouvons notamment améliorer les transmissions de données lors d’un transfert de patient ou à sa sortie de l’hôpital», estime le président du Réseau douleur.
Douleur aiguë
• Utile. Elle signale un danger.
• De courte durée. Symptôme d’une lésion ou d’une maladie.
• Répercussions socio-professionnelles temporaires.
Douleur chronique
• Inutile. Elle ne signale plus un danger.
• Elle persiste au-delà de 3 à 6 mois, malgré un traitement antalgique.
• Lésion réelle ou décrite en ces termes.
• Handicap physique.
• Répercussions psychologiques, socio-professionnelles majeures et persistantes.
Lire +
Deux brochures éditées par les HUG «Vous avez mal? Agissons ensemble.»
«Morphine des réponses à vos questions.»
Téléchargeables sur www.hug-ge.ch

La douleur chronique: un langage maladroit du corps

La douleur, un mot pour des maux

Une appli pour mieux gérer la douleur chronique
Grand invité: Marc Suter, médecin et spécialiste de la douleur chronique
Spondylarthrite : vivre avec la douleur au quotidien
Gros plan sur la proctalgie fugace
Syndrome douloureux régional complexe
Le SDRC est un état douloureux qui survient le plus souvent après un traumatisme (fracture) ou une opération d’un membre. Il peut aussi survenir à la suite d’un accident vasculaire cérébral (AVC).

Lymphœdème
Le lymphoedème est un gonflement, le plus souvent du bras ou de la jambe. qui apparaît d’une manière insidieuse et a tendance à augmenter progressivement.

Goutte
La goutte est due à un excès d'acide urique dans le sang et à une accumulation dans les tissus. Elle provoque le plus souvent des douleurs intenses des articulations.