Psoriasis
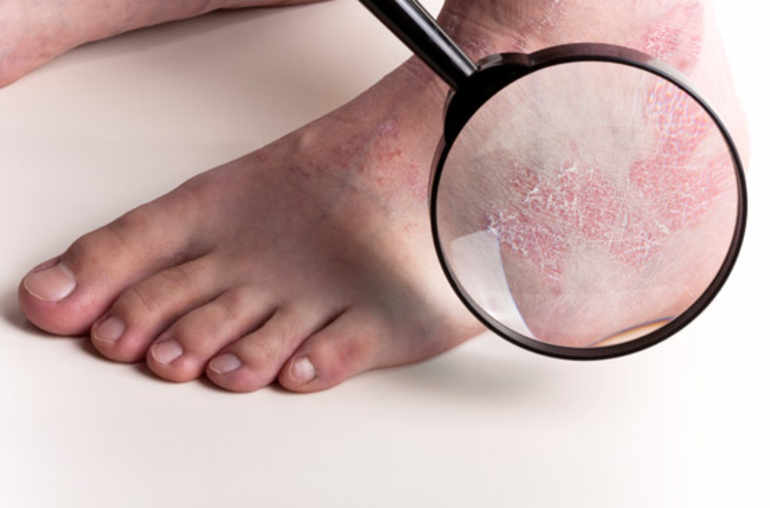
Le psoriasis est une maladie fréquente de la peau. Le plus souvent bénigne, elle peut néanmoins avoir des répercussions psychologiques et sociales importantes.
Brève description
Le psoriasis est maladie inflammatoire de la peau, chronique, récurrente, médiée par les cellules T (une catégorie de cellules du système immunitaire). Elle touche de manière égale les femmes et les hommes. La gravité du psoriasis est très variable d’un individu à l’autre.
Dans sa forme la plus répandue, le psoriasis se caractérise par l’apparition de plaques rouges couvertes de squames (sorte d’écailles nacrées) sur des régions bien délimitées. Leur apparition s’explique par une accélération anormale du renouvellement de l’épiderme. Les cellules qui constituent la partie superficielle de la peau se multiplient en quelques jours au lieu de quelques semaines, mais comme leur durée de vie reste la même, elles s'accumulent et forment d'épaisses croûtes.
A ce jour, les traitements à disposition permettent de soigner la peau et de soulager la personne, sans pour autant éliminer complètement la probabilité d’une nouvelle poussée de psoriasis.
Par ailleurs, environ 25% des personnes avec un psoriasis développent en parallèle une atteinte des articulations appelée rhumatisme psoriasique (voir : Complications). Les traitements actuellement disponible permettent de fortement freiner l’évolution de l’arthrite et de préserver les articulations.
Symptômes
Le psoriasis se caractérise par des lésions cutanées de diverses tailles et formes, qui démangent et surgissent épisodiquement (par poussées). La durée et l’intensité des poussées sont variables. Elles sont séparées par des périodes de rémission (absence de symptômes), pendant lesquelles la peau reprend un aspect normal sans séquelle visible.
Il existe plusieurs formes de psoriasis :
Le psoriasis en plaques ou psoriasis vulgaire. Des plaques rouges bien délimitées de taille variable et couvertes de squames (sortes d’écailles blanchâtres et nacrées) apparaissent surtout au niveau du cuir chevelu, des coudes et des genoux. Lorsque les squames sont enlevées (par grattage –déconseillé !– ou suite au traitement), il ne subsiste qu’une rougeur.
Cette forme est la plus répandue (plus de deux tiers des affections).
Le psoriasis des ongles est aussi fréquent (environ 50% des personnes sont concernées). Des stries ou un piqueté blanchâtre (aspect en « dé à coudre ») apparaissent sur les ongles, parfois fragiles et qui peuvent se séparer en feuillets.
Le psoriasis du cuir chevelu se manifeste par des plaques sur la nuque, le pourtour des oreilles (les branches de lunettes peuvent accentuer les plaques) ou le sommet du crâne.
Le psoriasis des plis (ou psoriasis inversé) est moins fréquent. Des plaques rouge-vif, sans squames se forment dans les grands plis de la peau, comme les aisselles, les plis de l’aine ou des fesses, le dessous des seins ainsi que près des organes génitaux. Elles sont parfois douloureuses car exposées aux frottements.
Le psoriasis en gouttes est également plus rare et touche surtout les enfants et les adolescents. Il se caractérise par des petites plaques rouges, avec ou sans squames, disséminées sur le corps.
Le psoriasis érythrodermique est une forme plus grave du psoriasis vulgaire qui peut s’étendre sur l’ensemble de la peau qui est alors presque entièrement rouge et enflammée, sans plaques distinctes. Cette forme, souvent accompagnée de fièvre et de frissons nécessite généralement une hospitalisation.
Le psoriasis pustuleux palmo plantaire ou psoriasis pustuleux localisé est une forme plus agressive du psoriasis vulgaire. Des pustules (micro bulles blanchâtres) apparaissant le plus souvent au niveau des mains et des pieds. Très rarement, cette forme peut aussi s’étendre à l’ensemble du corps (psoriasis pustuleux généralisé) ; elle est souvent accompagnée de fièvre et d’une baisse de l’état général imposant une hospitalisation.
En plus des lésions cutanées, une atteinte articulaire, le rhumatisme psoriasique, peut s’observer chez environ 25% des personnes avec un psoriasis (toutes formes confondues) (voir : Complications).
Causes
Des facteurs génétiques et environnementaux sont vraisemblablement impliqués dans l’apparition du psoriasis.
Une prédisposition génétique favorise le développement du psoriasis (on trouve des antécédents dans la famille environ une fois sur trois), ainsi que l’obésité et le diabète de type 2. Hormis l’obésité et cette base génétique confirmée (concernant une minorité de situations), les causes exactes du psoriasis restent inconnues.
Facteurs de risque
Les facteurs environnementaux peuvent stimuler ou aggraver un psoriasis latent, ce sont :
- le stress (composantes psychologiques) ; de nombreuses études ont montré une corrélation directe entre les poussées de psoriasis et les épisodes de stress et de surmenage
- les angines (en particulier à streptocoques), peuvent déclencher un épisode psoriasique (psoriasis en gouttes), surtout chez les enfants mais parfois aussi chez les adultes
- les irritations ou les frottements cutanés chroniques (sur les coudes, les genoux, les mains), ainsi que les traumatismes (le psoriasis peut survenir sur une cicatrice récente)
- la prise de certains médicaments agissant sur le psychisme (comme le lithium (Lithiofor, Quilonorm, etc.)) ou des médicaments à visée cardiaque (comme les bétabloquants ou certains antihypertenseurs)
- la consommation excessive d’alcool
- le tabagisme
- le cycle menstruel, dans la mesure où les poussées peuvent être liées aux règles (ou encore diminution des poussées pendant la grossesse et aggravation après l’accouchement)
Traitements
Le traitement du psoriasis repose principalement sur l’application de crèmes et d’onguents sur les plaques. La photothérapie ou des médicaments par voie orale sont parfois employés pour ralentir la multiplication des cellules de la peau.
Traitements locaux
Les bains à base d'amidon de blé ou d'huile et les produits hydratants ont pour propriété de décaper les lésions, de calmer l'inflammation, d'assouplir et d'adoucir la peau, et d’apaiser les démangeaisons.
Lorsque le psoriasis s’étend sur moins de 10% de la surface de la peau (chez environ deux tiers des personnes), un traitement topique sous forme de pommade, d’onguent, de crème moussante ou de lotion est appliqué localement pendant quelques semaines.
Il existe trois catégories de traitements :
- les dérivés de la vitamine D3 (Daivonex) qui ont pour effet de ralentir le renouvellement cellulaire
-
les dérivés de la cortisone (Elocom) sont de puissants anti-inflammatoires et cicatrisants.
Les corticostéroïdes ne doivent pas être utilisés sur une période prolongée en raison du risque d’effets indésirables (perte de pigmentation, amincissement de la peau, ...) et de la perte d’efficacité progressive du traitement - les inhibiteurs de la calcineurine (Protopic, Elidel) sont des anti-inflammatoires et une alternative plus douce à l’utilisation de la cortisone ; une exposition aux rayons ultraviolets étant contre indiquée, ces médicaments s’appliquent généralement le soir
Souvent, les dérivés de la vitamine D3 sont utilisés en combinaison avec un dérivé de la cortisone.
Photothérapie
Lorsque le psoriasis s’étend sur plus de 10% de la surface cutanée, ou en cas d’épisodes aigus, les séances de photothérapie peuvent se montrer très efficaces.
- exposition au soleil : le soleil atténue le plus souvent les lésions du psoriasis. Son utilisation comme traitement doit cependant s’accompagner d’une supervision médicale, dans la mesure où le soleil peut induire des cancers de la peau. Ensuite, le soleil peut même être néfaste chez un petit nombre de malades qui doivent donc éviter une exposition directe
- photothérapie aux ultraviolets B (UVB-thérapie) : les séances durent quelques minutes, à raison de trois fois par semaine pendant six à huit semaines ; la durée augmente généralement au cours du traitement. Le rayonnement UV est produit par des tubes fluorescents ressemblant à des néons et qui émettent une lumière ultraviolette dans des longueurs d’ondes déterminées. où l’on se tient debout. Les séances s'effectuent en cabines (dont le fonctionnement n’a rien à voir avec les appareils de bronzage des fitness) sur corps nu, avec juste une protection oculaire. Lorsque c’est possible, en cas d’atteintes localisées, par exemple aux mains ou aux pieds, l'exposition aux UV est limitée à la zone malade grâce à de petits modules adaptés à la surface cutanée à traiter.
-
photothérapie aux ultraviolets A (Puvathérapie) : les séances ont lieu environ deux heures après la prise orale d’un médicament photosensibilisant (psoralène) ou d’un bain contenant le psoralène (balnéopuvathérapie), prescrits par le dermatologue pour améliorer l’efficacité des ultraviolets A. Elles durent généralement 10 minutes, à raison de trois fois par semaine pendant six à huit semaines. Etant donné que l’UVB-thérapie est plus simple à appliquer et demande moins de précautions, la puvathérapie est actuellement moins utilisée.
Il faut par ailleurs noter que lorsqu’on prend des psoralènes, une photoprotection cutanée (crème de protection) et oculaire (lunettes) est nécessaire en dehors de la phase de traitement.
Traitements systémiques
Lorsque le psoriasis est particulièrement étendu ou en cas d’épisodes aigus, des traitements systémiques peuvent être envisagés. En Suisse, les traitements disponibles sont :
- les immunosuppresseurs (en comprimés ou sous forme d’injections intramusculaires) agissent sur le système immunitaire et diminuent le renouvellement des cellules de la peau ainsi que l’inflammation. Ces médicaments, en particulier le méthotrexate, peuvent aussi être utilisés pour traiter un rhumatisme psoriasique.
- les médicaments biologiques (en injections ou perfusions) sont réservés aux formes relativement sévères ou en cas de rhumatisme psoriasique. Ils agissent sur les médiateurs de l’inflammation impliqués dans le système immunitaire, en particulier le TNF-alpha (facteur de nécrose tumorale alpha) et certaines interleukines (IL-17 et IL-23)). Il s’agit principalement de l’étanercept(Enbrel), de l’adalimumab (Humira), de l’infliximab (Remicade) et de l’ustékinumab (Stelara).
Dans certaines situations, la ciclosporine (Sandimmun neoral) ou l’acitrétine (Neotigason, Acicutan) peuvent aussi être utilisées.
Par ailleurs, les formes sévères de psoriasis pouvant être associées à d'autres maladies comme le diabète, l'obésité ou des anomalies des lipides sanguins (cholestérol), il est aussi nécessaire de les rechercher et le cas échéant de les prendre en charge de façon appropriée, en tenant compte des éventuelles interactions médicamenteuses avec les traitements du psoriasis.
Evolution et complications possibles
Le psoriasis évolue par poussées relativement imprévisibles et très variables selon les individus. Les symptômes durent généralement quelques mois, puis ils peuvent disparaître durant plusieurs mois, voire des années (périodes de rémission) avant de réapparaître à nouveau.
Le rhumatisme psoriasique se développe chez environ 25% des personnes avec un psoriasis (toutes formes confondues). Il s’agit donc de rester attentifs aux signes pouvant signaler le début d’une atteinte articulaire car, non soignée, cette affection peut mener à la destruction complète des articulations touchées.
Les signes précurseurs sont :
- des douleurs articulaires au niveau des mains, des pieds, des genoux ou du dos
- des douleurs articulaires qui s’atténuent avec l’échauffement physique
De par son aspect visible, le regard d’autrui n’est pas inoffensif. Les personnes avec un psoriasis peuvent être très affectées par leur apparence et souffrir de stress, d’anxiété, de solitude, d’une perte d’estime et même de dépression. Il est préférable de communiquer clairement à son entourage et dans son environnement social que ces « plaques visibles » sont dues à une maladie inflammatoire, prédéterminée génétiquement, afin d’éviter que les personnes ne s’imaginent être exposées à une maladie contagieuse par exemple. Une telle attitude évite le rejet et peut contribuer à améliorer le vécu de la maladie.
Prévention
S’il n’est pas possible d’éviter l’apparition du psoriasis lui-même, quelques mesures permettent toutefois de diminuer la fréquence et l'intensité des poussées :
- éviter de gratter les plaques de psoriasis
- modifier ses habitudes de vie : une meilleure gestion du stress ou une perte de poids peuvent considérablement atténuer l’intensité des symptômes. De même, il est utile de limiter ou supprimer la consommation d’alcool et/ou de tabac.
Quand contacter le médecin
En cas d’apparition de plaques rouges avec ou sans squames ou de pustules, une consultation médicale est nécessaire afin de poser un diagnostic et de mettre un route un traitement.
Il est recommandé que les personnes atteintes d’un psoriasis sévère soient régulièrement suivies par un dermatologue ; la fréquence des visites dépendra de l’activité de la maladie.
Si les articulations des mains, des pieds, des genoux ou du dos deviennent douloureuses, une consultation est également nécessaire auprès du dermatologue ou du rhumatologue.
En cas de psoriasis connu, il faut contacter sans tarder un médecin en présence d’une fièvre inexpliquée ou d’une baisse de l’état général.
Informations utiles au médecin
Le médecin s’intéressera aux antécédents familiaux (autres membres de la famille avec un psoriasis) et à l’existence de maladies susceptibles de favoriser l’apparition d’un psoriasis (p. ex. diabète)
Il recherchera aussi la présence de facteurs déclenchant ou aggravant les poussées tels que par exemple la prise de certaines médicaments (voir : Facteurs de risque) et aux habitudes de vie (stress, consommation d’alcool, tabagisme).
Examens
Le diagnostic de psoriasis est le plus souvent clinique : l’aspect des lésions cutanées est typique et suffit. Une biopsie cutanée (prélèvement d’un fragment de lésion) est parfois nécessaire.
Compte tenu de la fréquence d’autres maladies associées aux formes sévères de psoriasis, une prise de sang peut être effectuée (le matin à jeun) pour rechercher l'existence d'un diabète de type 2 ou d'anomalies des graisses sanguines (cholestérol), en particulier chez les personnes en surpoids.
Enfin, s’il suspecte une atteinte articulaire (arthrite psoriasique lors de rhumatisme), le médecin pourra demander d’autres examens sanguins et d’imagerie (radiographies, IRM) pour préciser le diagnostic et surveiller l’efficacité du traitement.
Références
- Psoriasis : nouveautés et défis en 2015. Conrad C, Triboulet C et Gilliet M. Rev Med Suisse 2015 ;11 :754-8
- Rhumatisme psoriasique. Berner J et Zufferey P. Rev Med Suisse 2015 ;11 :139-42
- Le psoriasis au centre de l’attention. Conrad C et Lapointe A-K. Rev Med Suisse 2011;7:747-51
- Traitements topiques du psoriasis en 2009. Thielen A-M et Laffitte E. Rev Med Suisse 2009 ;5 :876-81
- Le psoriasis : Société Française de Dermatologie
- France psoriasis : Association pour la lutte contre le psoriasis
- More than skin-deep: the many dimensions of the psoriatic disease. Boehncke WH et Boehncke S. Swiss Med Wkly. 2014;144:w13968. doi:10.4414/smw.2014.13968
Qu'est-ce que c'est ?
Des médecins ont rédigé pour vous des réponses aux questions que vous vous posez à propos des maladies les plus fréquentes.
Attention: ces informations ne remplacent pas une consultation chez le médecin.
Numéros d'urgence
Ambulance |
144 |
||
|
Centre anti-poison |
145 |
|
|
|||
Service de secours-Ambulance |
112 |
||
Service de secours-Ambulance |
15 |
||
Service de secours-Ambulance |
911 |