Coûts de la santé: ce que l’on vous cache

En Suisse –on ne le dit pas assez– nous avons la chance de bénéficier d’un système de santé extraordinaire. En 2017 encore, une étude britannique financée par la Fondation Bill et Melinda Gates nous plaçait au 3e rang parmi 195 pays (derrière Andorre et l’Islande) en termes d’accessibilité aux soins et de survie à une trentaine de maladies. Les États-Unis pointaient eux au 35e rang, soit l’équivalent du niveau de la Suisse en 1990…
Haute qualité, coûts élevés et primes qui grimpent
Nouveau TarMed 2018, des problèmes et des doutes
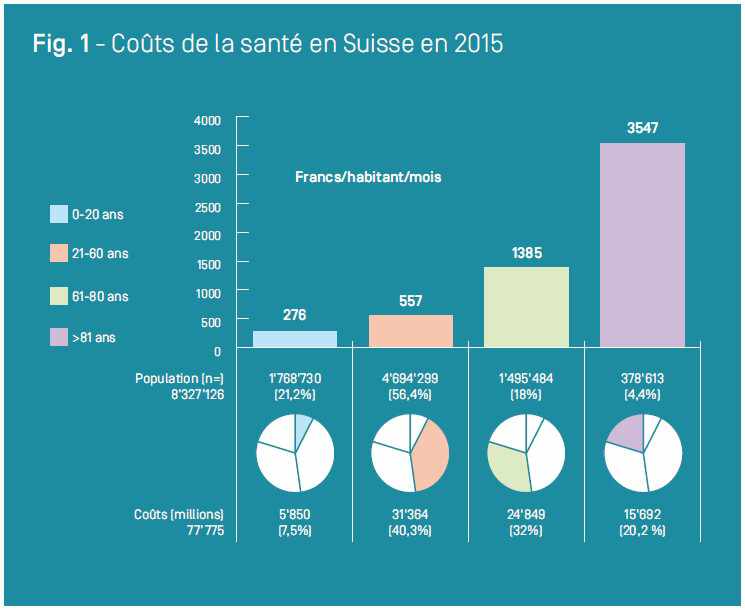
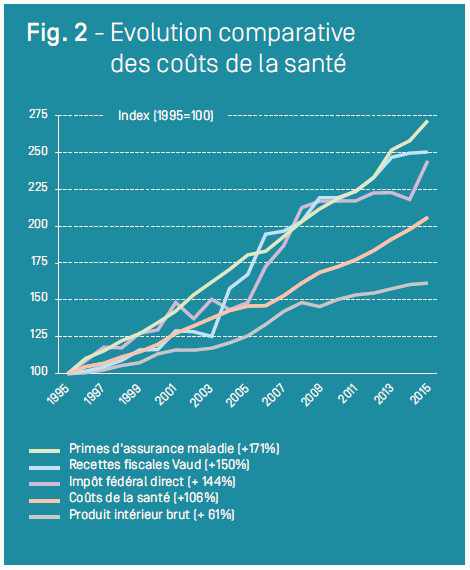
Par une intervention autoritaire, le Conseil fédéral a mis en place depuis le 1er janvier 2018 une nouvelle version du TarMed, avec l’objectif de faire baisser les coûts des prestations médicales ambulatoires de 470 millions (0,6% des coûts totaux des soins; 1,5% des coûts à charge des primes d’assurance-maladie). Cette baisse globale d’environ 3,5% du chiffre d’affaires a touché de manière exagérée certaines prestations effectuées par des médecins indépendants. Pour cette raison, à Genève, des spécialistes ont décidé de renoncer à certaines interventions chirurgicales non urgentes, soudain pratiquées «à perte». Pour éviter un rationnement des soins et une médecine à deux vitesses, il s’agit d’éviter à l’avenir de placer des prestations TarMed en dessous du seuil de rentabilité des infrastructures ambulatoires. Sinon, le risque serait grand qu’elles ne deviennent accessibles qu’aux seuls patients pouvant payer la différence, ou qu’elles ne soient plus réalisées qu’au cours d’une hospitalisation. Dans la même logique, tout le monde a intérêt à ne pas compromettre la viabilité économique des cabinets médicaux. Elle est dans certains cas fragile, notamment en phase d’installation et dans les régions périphériques, où ils contribuent également à maintenir des emplois. Toute baisse constituerait une menace sérieuse sur le maintien des prestations au bénéfice direct des patients.Bien sûr, la qualité a un coût. Celui de la santé a pratiquement doublé en vingt ans, principalement en lien avec l’augmentation et le vieillissement de la population et les progrès réalisés dans de nombreux domaines tels que l’orthopédie, l’ophtalmologie, la cardiologie ou encore l’oncologie1 (Figure 1). Aujourd’hui, 12% du produit intérieur brut suisse est consacré à notre santé (77,7 milliards de francs en 2015) (Figure 2)2. Les pays développés qui nous ressemblent ou nous entourent affichent des pourcentages comparables, mais n’offrent par contre pas les mêmes prestations. Exemple le plus criant, les États-Unis dépensent plus (16% du PIB), mais l’accès aux soins y est limité pour près d’un quart de la population. En réalité, si l’on prend de la hauteur, le système suisse de santé n’est pas seulement efficace, il l’est pour un coût correct. Et l’ensemble de la population en profite, comme en témoigne l’augmentation régulière de l’espérance de vie des Helvètes, désormais d’environ 85 ans.
Avec une hausse massive des primes d’assurance-maladie depuis 1995, la population n’a cependant pas le sentiment que le système est sous contrôle. Mais cette perception est tronquée. Si un peu plus d’un tiers des coûts de la santé est en effet aujourd’hui à charge de l’assurance maladie obligatoire, donc payé par les primes, le reste est réparti à charge égale entre les finances publiques (les impôts) et les paiements directs des ménages3. Et là, il n’existe pas de telles hausses. Il faut ainsi rappeler que depuis 1995, l’augmentation globale des coûts de la santé (+3,6%) a été presque deux fois moins élevée que celle des primes (+6,3% par an). Cela signifie que chaque année l’assuré paie proportionnellement un petit peu plus et le contribuable un petit peu moins. De fait, entre 1995 et 2015, la part des coûts de la santé financée par l’assurance obligatoire est passée de 26,8% à 35,4%.
Transfert de prestations de l’hospitalier vers l’ambulatoire
La première raison de ce report sur les assurés est le transfert de prestations hospitalières vers l’ambulatoire. Largement pratiqué dans les cantons de Vaud et Genève, il permet pour la même prestation un potentiel d’économies d’environ 30% et une prise en charge efficace, sans passer une seule nuit à l’hôpital. C’est donc très bon pour les coûts de la santé, et positif pour le patient.
Par contre, le transfert vers l’ambulatoire alourdit les primes. Alors que la facture d’une prestation hospitalière est actuellement répartie entre le Canton (55%) et l’assurance-maladie (45%), celle d’une prestation ambulatoire est à charge à 100% de l’assurance-maladie. Concrètement, pour un traitement hospitalier de CHF 10’000.-, l’assurance doit financer CHF 4500.-. Pour le même traitement, dont les coûts sont «optimisés» de 30% grâce au traitement ambulatoire, elle doit payer CHF 7000.- (et l’État cantonal plus rien). Pour les finances publiques, il s’agit évidemment d’un puissant incitatif à privilégier la prestation ambulatoire (cabinet médical ou secteur hospitalier ambulatoire). Mais l’assuré est lourdement perdant.
Maintien à domicile des personnes âgées ou dépendantes
Le développement de l’autonomie des personnes âgées ou dépendantes est économiquement et socialement positif. Mais en même temps, il contribue à la hausse plus rapide des primes que des coûts. Prenons l’exemple d’une octogénaire suivie pour un diabète et une hypertension, ayant bénéficié d’un dépistage et d’un traitement précoce de polypes de son côlon et de mélanomes cutanés non invasifs. Vivant seule, c’est grâce au remplacement de ses deux cristallins atteints de cataracte et d’une prothèse de genou qu’elle reste autonome. Sans ces traitements, sa dépendance aurait nécessité son institutionnalisation depuis de nombreuses années. Grâce aussi aux soins à domicile, les économies de prise en charge publique réalisées par rapport à un séjour en EMS le sont donc au prix de prestations ambulatoires pratiquement exclusivement à charge de l’assurance maladie, via des prescriptions validées par les médecins traitants.
Quelles solutions?
Sans aller jusqu’à un rationnement des soins qui nécessiterait un intense débat de société, de nombreuses mesures permettent d’optimiser les coûts de la santé à long terme. Tout d’abord, le transfert de l’hospitalier vers l’ambulatoire doit être poursuivi, et une meilleure coordination des soins encouragée. Limiter la surmédicalisation (smarter medicine4) sur la base des préférences explicites des patients, ou encore introduire des forfaits pour certaines prestations ambulatoires sont aussi des possibilités intéressantes. Sans oublier le renforcement de la prévention. Mais c’est surtout l’état de la santé de la population, trop souvent absent des débats, qui dictera au final les coûts. Il faut en être conscient.
Quant aux primes, on voit que leur niveau n’est pas tant lié à l’évolution des coûts de la santé qu’à la clé de répartition définie entre l’État et les assureurs-maladie. Pour supprimer ce décalage, les assureurs ont proposé d’unifier le financement de l’ambulatoire et du stationnaire. Les Cantons n’y sont toutefois guère favorables, avant tout par souci de maintenir leurs prérogatives sur la planification hospitalière. À condition de vouloir agir, l’attribution d’un financement public pour une partie des prestations ambulatoires semble plus réaliste. Redonnant une dose de solidarité au système, elle aurait un effet immédiat sur la baisse sur les primes.
La hausse des primes: rien à voir avec le revenu des médecins installés!
Bien que la facturation des médecins installés soit extrêmement cadrée par les assureurs depuis l’introduction du TarMed, certains responsables politiques, suivant la mode des «fake news», ont tenté de faire croire ces derniers mois qu’elle était l’une des causes de l’augmentation des primes d’assurance-maladie, entraînant une vive réaction des médecins.
Cette polémique aura eu le mérite de permettre au corps médical romand de rappeler certaines vérités. Premièrement, il ne faut pas mélanger revenu du médecin et chiffre d’affaires du cabinet (et distinguer avant tout jugement hâtif s’il s’agit d’un cabinet individuel ou collectif). En Suisse romande, on sait que le chiffre d’affaires moyen d’un cabinet, toutes spécialités confondues, avoisine les 400’000 francs par an, pour un revenu moyen du médecin de l’ordre de 200’000 francs, une fois ses charges payées (personnel, loyer, assurances, etc.). Au final, le revenu des médecins en cabinet représente donc un peu plus d’un franc sur dix des primes. Ce n’est pas rien, mais ce n’est pas plus!
Deuxièmement, il ne faut pas confondre la facturation de prestations TarMed à charge de l’assurance obligatoire, qui a un effet sur les primes, de celle à charge des assurances privées ou de patients étrangers. S’il est exact que certains médecins hautement spécialisés et expérimentés peuvent parfois dégager des revenus très importants, il s’agit pour l’essentiel de revenus liés à leur activité privée, sans aucun effet sur les primes de l’assurance obligatoire.
Enfin, il ne faut pas oublier de pondérer les données obtenues par le temps hebdomadaire de travail des médecins, qui dépasse souvent les 60 heures, la nécessité de se constituer un capital de retraite sur le revenu dégagé et la relative courte durée d’une carrière en cabinet (environ 25 ans) par rapport à la plupart des salariés et autres professions libérales.
_______
1. Office fédéral de la statistique (OFS). Coûts de la santé par âge et par sexe.
https://www.bfs.admin.ch/bfs/fr/home/statistiques/sante/cout-financement/cout.assetdetail.3662031.html
2. Adapté de: Coût et financement du système de santé (www.OFS.ch); Recettes fiscales de la confédération (www.estv.admin.ch/estv); Recettes fiscales du canton de Vaud (www.scris.vd.ch).
3. Office fédéral de la statistique (OFS). Coût et financement du système de santé (modèle révisé 2017, état des données 2015). https://www.bfs.admin.ch/bfsstatic/dam/assets/2360357/master
4. www.smartermedicine.ch
Paru dans Planète Santé magazine N° 29 - Mars 2018

LA SANTÉ GLOBALE DANS LA TOURMENTE

La suisse face au manque de médicaments