Le bébé conçu avec trois ADN soulève espoir et controverse

Les faits
En septembre, l’hebdomadaire britannique The Scientist annonçait la naissance, cinq mois plus tôt au Mexique, du tout premier bébé conçu à partir de trois ADN. Les parents ont eu recours à l’ADN des mitochondries d’une donneuse pour éviter la transmission d’une maladie maternelle grave ayant déjà causé le décès de plusieurs de leurs enfants. Un traitement inédit qui suscite autant l’espoir que la controverse.
Le Royaume-Uni vient néanmoins de l’autoriser, le 15 décembre dernier.
Pour la première fois, en 2016, un bébé conçu à partir de trois ADN a vu le jour au Mexique. Un couple de Jordaniens a eu recours à l’ADN des mitochondries d’une donneuse pour éviter la transmission d’une maladie héréditaire grave à leur enfant. Grâce à cette technique de procréation médicalement assistée (PMA) inédite, ce couple a pu donner naissance à un petit garçon a priori en bonne santé, cela après la perte de plusieurs enfants. Porteuse du syndrome de Leigh, la mère du petit garçon avait auparavant fait plusieurs fausses couches et donné naissance à deux petites filles, décédées prématurément. Tous étaient atteints de cette maladie maternelle qui conduit à la dégénérescence du système nerveux central.
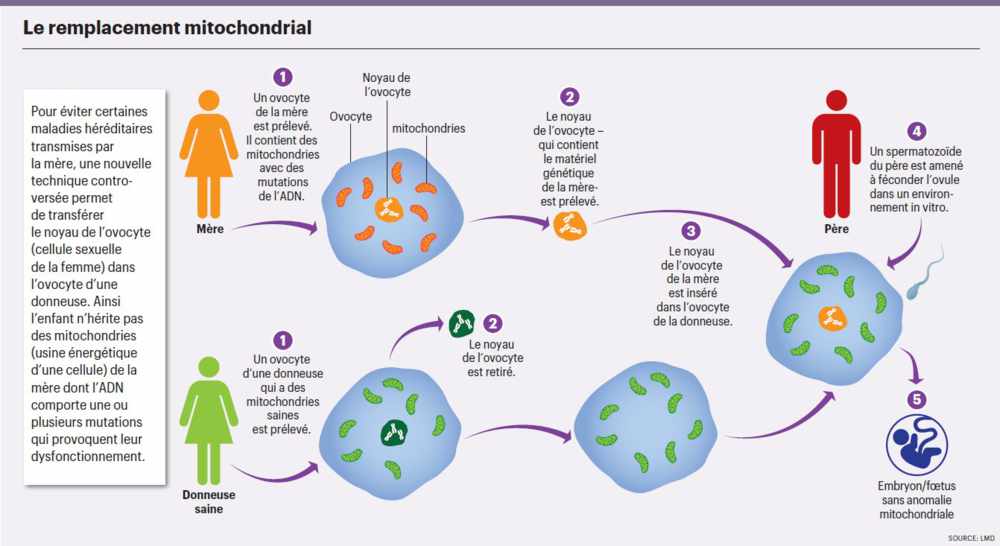
«Chez ces enfants, les «usines énergétiques» des cellules qu’on appelle les mitochondries dysfonctionnent en raison de mutations de leur ADN», explique le Dr Fabien Murisier, biologiste au Centre de procréation médicalement assistée (CPMA) à Lausanne. Or, les mitochondries se transmettent uniquement par la mère puisque le spermatozoïde, transmis par le père, n’apporte que son noyau (contenant l’ADN) à l’ovocyte (première cellule du futur enfant).
Transfert de «fuseau nucléaire»
Dans l’espoir d’avoir un enfant en bonne santé, le couple a donc eu recours à un «transfert de fuseau nucléaire maternel» appelé aussi «remplacement mitochondrial» (voir infographie). Ce traitement vise à remplacer les mitochondries défectueuses de la mère par celles d’une donneuse saine. «Pour ce faire, on prélève d’abord l’ovocyte de la mère avant d’en extraire l’ADN nucléaire (le noyau comportant les chromosomes). On insère ensuite cet ADN dans l’ovocyte d’une donneuse aux mitochondries intactes, et dont on a au préalable enlevé l’ADN nucléaire», explique Fabien Murisier. On met ainsi l’ADN nucléaire de la mère en présence des mitochondries de la donneuse. L’ovocyte obtenu par l’association de ces deux types d’ADN provenant de deux personnes, est ensuite fertilisé avec le spermatozoïde du père, qui apporte de son côté son matériel génétique. La dernière étape de ce processus consiste à implanter l’embryon obtenu dans l’utérus de la mère, comme après une fécondation in vitro classique.
Toutes les premières fois chez l’être humain comportent un risque: «Pour avancer, il faut trouver un équilibre entre ce que l’on sait et ce qu’on ignore. La maîtrise des risques est néanmoins essentielle s’ils peuvent perdurer sur toute une vie ou toute une lignée», conclut Samia Hurst. Dans le cas du couple jordanien, le risque d’une technique expérimentale l’a emporté sur celui de perdre prématurément un enfant ou de renoncer à un enfant biologique.
Un bébé à «trois parents»?
Conçus à partir de trois ADN différents, le bébé de ce couple jordanien a-t-il deux ou trois parents? Pour Fabien Murisier, «cet enfant a bien trois parents génétiques, mais la contribution génétique de la donneuse – qui se limite aux mitochondries – est extrêmement faible.» De plus, l’ADN mitochondrial ne joue aucun rôle sur les caractéristiques de l’enfant. «Ce ne sont pas les gènes (au nombre de 37 seulement) des mitochondries qui expliquent les ressemblances entre l’enfant et ses parents, précise Fabien Murisier. Il faut en outre tenir compte de la part de l’héritage acquis de l’enfant.» Pour Samia Hurst, il est important de faire la différence entre la parentalité génétique, gestationnelle (la personne qui porte l’enfant et celle qui accompagne la grossesse), et sociale et éducative. L’intérêt de ces percées scientifiques réside aussi dans les questionnements qu’elles soulèvent sur la filiation et la parentalité.
Modifications transmissibles aux futures générations
La naissance de cet enfant marque un vrai tournant scientifique, mais aussi historique. Car pour la première fois, le 15 décembre 2016, un pays, le Royaume-Uni, autorise la conception, à des fins thérapeutiques, de bébés issus de trois «parents» biologiques. Le feu vert a été donné par l’instance anglaise d’autorisation sur la fertilité humaine, l’Human Fertilisation and Embryology Authority. Les enjeux scientifiques, sanitaires et éthiques sont énormes. En effet, par cette décision, le Royaume-Uni accepte la possibilité de modifications génétiques transmissibles à d’autres générations, ce qui suscite de vives controverses. Le transfert mitochondrial implique des modifications sur les cellules germinales, autrement dit les cellules reproductrices. Or, on s’interdisait jusqu’ici de telles manipulations en raison des risques qu’elles peuvent faire courir aux générations futures. Pour certains, le fait d’introduire 1% d’un génome étranger (les mitochondries) à celui des deux parents est dangereux, puisqu’on ignore l’impact sur la santé future de l’enfant et sur celle de sa descendance. Samia Hurst, directrice de l’Institut éthique histoire humanités de l’Université de Genève se veut rassurante: «On transplante ici un brin d’ADN entier dans une autre cellule, sans couper, ni modifier l’ADN du noyau, qui renferme l’essentiel du bagage génétique. C’est comme si on ajoutait une pelote de laine dans un panier qui en contiendrait déjà beaucoup, sans en couper aucune. De plus, en mettant en présence le noyau maternel avec les mitochondries d’une donneuse, on mime en quelque sorte, de façon artificielle certes, un processus naturel.»
Pour d’autres spécialistes, c’est le caractère encore expérimental de ces manipulations qui pose problème: «Il nous manque des données scientifiques pour envisager un passage chez l’homme», a déclaré sur un blog le professeur René Frydman, père du premier bébé-éprouvette français.
Les risques liés aux modifications sur les gamètes pourraient être limités si on sélectionne le sexe de l’enfant, explique Samia Hurst: «Comme les garçons ne transmettent pas leur ADN mitochondrial à leur descendance on pourrait, par mesure de sécurité, recommander aux parents ayant recours au don mitochondrial de faire des garçons afin de limiter l’impact à une génération. Bien sûr, ce conseil pose lui aussi des difficultés éthiques.» On entend aussi des voix s’élever contre le danger d’eugénisme. Mais pour Samia Hurst, on en est loin car il est question ici de maladies rares, graves, et surtout dans la mesure où le choix est laissé aux parents. Ces techniques sont par ailleurs interdites dans de nombreux pays.
L’histoire des migrations humaines à la lumière des mitochondries
La génétique, en se fondant sur la manière dont le patrimoine génétique se transmet, nous éclaire sur nos origines. Chaque individu reçoit en héritage 46 chromosomes, dont la moitié provient du père et la moitié de la mère. L’ADN nucléaire présent au cœur des cellules joue un rôle clé dans l’hérédité. Or, il s’avère que les mitochondries jouent aussi un rôle, mais visible surtout au niveau des populations. «Les enfants d’une même mère possèdent le même ADN mitochondrial que cette dernière, qui, elle, possède le même ADN mitochondrial que sa mère (et ses frères et sœurs), et ainsi de suite», explique Samia Hurst. L’ADN mitochondrial se transmet de manière presque inchangée, contrairement à l’ADN nucléaire qui subit un grand brassage. Grâce aux mitochondries, il est donc possible de reconstituer des lignées et de tracer les grandes migrations. «Ce type de recherches démontre qu’on est bien plus métissés que ce qu’on imagine généralement», commente Samia Hurst.
_____
Référence:
Paru dans Le Matin Dimanche, numéro du 15 janvier 2017
Maladies génétiques rares: les syndromes KAT 6a et 6b

Infertilité
En fonction de l'âge, il est conseillé de consulter après six mois ou une année de tentatives infructueuses pour mettre en route une grossesse. L'absence de règles pendant six mois sans grossesse doit aussi amener à consulter. Enfin, il est bon de se rappeler que dans la moitié des cas la cause de l'infertilité se trouve chez l'homme.