Le cycle FIV
Introduction
Un article de l'Unité de médecine de la reproduction |
Le rendement thérapeutique de la FIVETE est étroitement lié au nombre de pré-embryons obtenus qui, lui-même, dépend du nombre d’ovocytes récoltés. Par conséquent, une stimulation ovarienne est indispensable pour augmenter le nombre d'ovocytes récoltés (qui est de 1 dans le cycle menstruel naturel). Divers protocoles et principes actifs ont été utilisés jusqu’à ce jour (citrate de clomifène, HMG, FSH purifiée, FSH recombinante, agonistes ou antagonistes de la GnRH): ils tendent tous à obtenir un nombre optimal d’ovocytes. Les autres possibilités sont des protocoles de «minimal / mild stimulation» ou même la ponction d'ovocyte(s) dans un cycle spontané naturel. L'avantage de ces types de protocole est qu’ils sont beaucoup plus «naturels» mais également moins chers, car la quantité de médicaments prescrite est nettement moindre voire nulle. Le désavantage est qu’il y a généralement moins de chances de grossesse. Votre médecin choisira le protocole qui vous convient le mieux.
Dans la grande majorité des cas, un protocole "long" est choisi. Celui-ci comprend un blocage hypophysaire par un analogue de la GnRH, puis stimulation par des gonadotrophines FSH (Gonal-F, Puregon, Fostimon) ou hMG (Merional ou Menopur). D'autres protocoles sont réservés à des cas particuliers, tels que les patientes hyper- ou hypo-répondeuses. Les spécificités du traitement choisi sont présentées par le médecin avant toute stimulation. En général, il est fait un court usage de la pilule contraceptive.Cette approche permet de synchroniser tous les petits follicules présents dans les ovaires.Il en résulte une stimulation plus harmonieuse et probablement, des meilleurs résultats. Actuellement, cette approche permet un meilleur contrôle du moment précis (numéro de la semaine) où a lieu la ponction ovocytaire. Cette approche utilisant brièvement la pilule (7 – 30 j) ("double suppression"), est utilisée par la majorité des programmes FIV aux USA. Vous trouverez ci-dessous un bref descriptif d'un cycle FIVETE.
Etape 1: La stimulation ovarienne
Pour stimuler les ovaires et la production de plusieurs ovocytes, deux médicaments sont utilisés.
- Un analogue de la GnRH (p.ex. Decapeptyl®) bloque la synthèse des hormones hypophysaires gonadotropes (FSH, LH) et induit un blocage du cycle naturel. L'administration journalière par voie sous-cutanée débute généralement 4 jours avant d'arrêter la prise de pilule et il se poursuit jusqu'au déclenchement de l'ovulation (env. 20-25 jours au total).
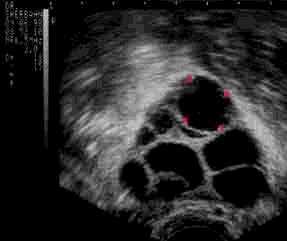
- Une hormone folliculo-stimulante (FSH ou HMG), se trouvant dans les médicaments Gonal-F®, Puregon®, Fostimon®, Merional®, Menopur®), est administrée quotidiennement sous forme d'injection sous-cutanée, elle induit la croissance des follicules ovariens (stimulation des ovaires). La croissance de ces follicules est suivie par des échographies (voir photo) et par des dosages hormonaux dans le sang.
Etape 2: Le déclenchement de l'ovulation
L’ovocyte n'est fécondable par le spermatozoïde que s'il a préalablement repris sa division méiotique et expulsé le premier globule polaire. On considère alors qu'il est mûr.
Dans un cycle naturel, la maturation de l'ovocyte et l'ovulation sont induites par le pic de LH, l'hormone lutéinisante. En cycle stimulé, l'administration de hCG (hormone de la grossesse) permet de mimer l'action de la LH. On parle alors de déclenchement de l'ovulation. Différentes hormones naturelles ou de synthèse, telles que la hCG urinaire ou la hCG recombinante, peuvent être utilisées à cette fin.
Le déclenchement de l'ovulation est généralement programmé 35 heures avant l'heure prévue de la ponction folliculaire.
Etape 3: Le prélèvement des ovocytes (OPU)
La plupart des prélèvements d’ovocytes sont réalisés sous une légère anesthésie générale en salle d'opération. Exceptionnellement, une anesthésie locale ou loco-régionale peut être proposée. Ce fait est discuté avec le médecin et avec l'anesthésiste avant l’intervention.
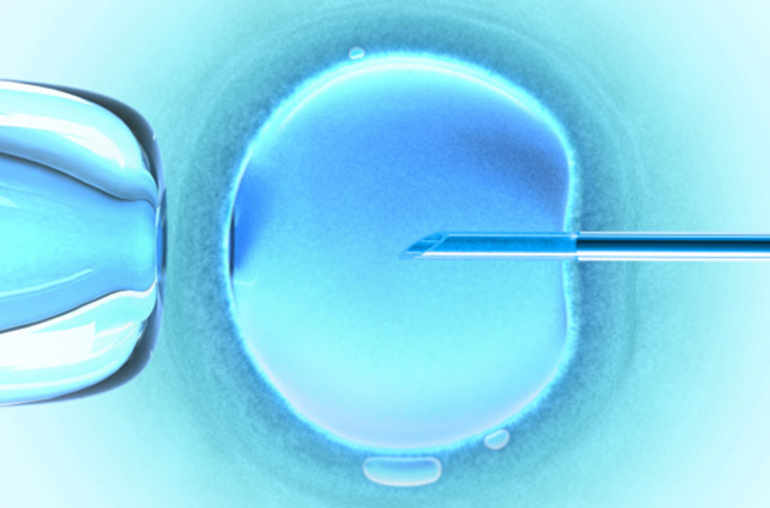
Les follicules sont ponctionnés à l'aide d'une aiguille introduite dans le follicule à l'aide d'une sonde échographique via le vagin. Les liquides ponctionnés sont recueillis dans des tubes étiquetés au nom de la patiente, puis acheminés au laboratoire. Les complexes cumulus-ovocytes (COC) sont recherchés (voir photo) à l'aide d'une loupe binoculaire, puis sont mis en culture dans un incubateur.
Etape 4: Le recueil et la préparation du sperme
Le recueil du sperme est réalisé à proximité immédiate du laboratoire environ 1.5 heures après la ponction. Une abstinence de 2-3 jours est recommandée, car cette durée permet d'obtenir un maximum de spermatozoïdes mobiles. Dans les cas où une éjaculation par masturbation est impossible, la récolte du sperme au cours d'un coït est possible, mais elle doit se faire dans un préservatif spécial mis à disposition par le laboratoire. Cette possibilité doit être discutée préalablement avec le médecin et le laboratoire.
Dans de très rares cas, si le premier échantillon ne contient pas ou trop peu de spermatozoïdes, le recueil d'un deuxième prélèvement peut être nécessaire.
Congélation préalable du sperme
Pour palier à des risques de "panne" fonctionnelle le jour de la ponction, nous recommandons au conjoint d'envisager la congélation d'un échantillon de sperme "de réserve" qui pourrait être utilisé en cas de "panne". Une fois informé, c'est au mari de décider si cette précaution lui semble nécessaire. Pour la congélation d'un échantillon de sperme, le mari doit contacter le laboratoire avant le début du traitement et prendre rendez-vous.La même précaution d'abstinence de 2 à 3 jours s'applique.
Etapes 5: La mise en fécondation in vitro
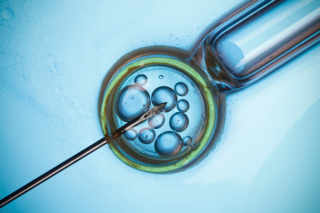
En FIV classique, quelques heures après l'OPU, 50'000 spermatozoïdes sont mis en présence de chaque complexe cumulus-ovocyte. Cette mise en fécondation est réalisée dans une boîte de culture à 4 cupules (voir photo). Chaque boîte est identifiée avec le nom des patients et mise à incuber à 37°C en présence de 6% CO2, 5% O2 et 90% N2 dans un incubateur spécial.
Lorsque le faible nombre de spermatozoïdes rend impossible la mise en fécondation classique, on a recours à l'ICSI.
Etape 6: L'identification des ovocytes imprégnés, la mise en culture des embryons et la congélation des ovocytes imprégnés surnuméraires
Une fois qu'un spermatozoïde a pénétré dans l'ovocyte, les matériels génétiques d'origine paternelle et maternelle apparaissent sous forme de structures appelées pronucléi. Ainsi, 16-20 heures après la mise en fécondation, les ovocytes imprégnés (ovocytes fécondés) sont identifiés par la présence des deux pronucléi (noyaux maternel et paternel) et de deux globules polaires.
Généralement, 2 ovocytes imprégnés (3 au maximum dans des cas exceptionnels) sont mis en culture pour le transfert d'embryons frais.
Tous les ovocytes imprégnés surnuméraires sont immédiatement congelés conformément à la LPMA c’est-à-dire avant la 20ème heure correspondant au moment où les pronuclei disparaissent et fusionnent leur contenu (après la fusion des noyaux, l`ovocyte imprégné est défini comme embryon).
Etape 7 : Transfert d’embryons
Le transfert d'embryons est réalisé 48-72 heures après le prélèvement des ovocytes. Le transfert s'effectue par voie vaginale, au moyen d'un fin cathéter et est indolore. Le transfert se fait sous ultrason avec vessie à demi pleine.
Dans de très rares cas, il est nécessaire de saisir le col de l’utérus avec une pince afin de redresser l’utérus et de permettre l’introduction du cathéter. Une fois les embryons placés dans l'utérus, la patiente se repose environ 30 minutes.
De la progestérone, administrée par voie vaginale, est prescrite dès le soir du jour de la ponction. Les doses et les modalités de ce traitement (soutien) vous seront données par le médecin.
Transfert d’embryons décongelés
Les transferts d’embryons décongelés sont en général réalisés au cours de cycles substitués avec prise d'estrogène (Progynova® ou timbres transdermiques Estradot®) et de progestérone (Utrogestan®, Crinone®).
Le plus souvent 2 embryons sont transférés.
Article original: http://www.chuv.ch/dgo/dgo_home/umr/dgo_fer_prise_charge/dgo_fer_traitements/dgo_fer_cycle_fiv.htm

Les raisons de la fragile fertilité des humains

Amis et ennemis de la fertilité
Pr René Frydman: «La connaissance peut être retardée, enfouie, mais tôt ou tard, elle se dévoile»
Un bébé né après une transplantation utérine

Infertilité
En fonction de l'âge, il est conseillé de consulter après six mois ou une année de tentatives infructueuses pour mettre en route une grossesse. L'absence de règles pendant six mois sans grossesse doit aussi amener à consulter. Enfin, il est bon de se rappeler que dans la moitié des cas la cause de l'infertilité se trouve chez l'homme.