BERICHT
Wege zu einem neuen
Gesundheitssystem
MICHAEL BALAVOINE
Chefredaktor, Planète Santé
BERTRAND KIEFER
Chefredaktor, Revue Médicale Suisse

MICHAEL BALAVOINE
Chefredaktor, Planète Santé
BERTRAND KIEFER
Chefredaktor, Revue Médicale Suisse

Das Schweizer Gesundheitssystem ist eines der besten und effizientesten der Welt. Die überwiegende Mehrheit der Bevölkerung ist mit den vorhandenen Dienstleistungen zufrieden und legt grossen Wert auf deren Funktionsfähigkeit. Doch über diese positiven Aspekte hinaus steht das System unter zunehmenden Druck. Zum einen wegen der Kosten: Die Krankenkassenprämien und die Gesundheitsausgaben haben für einen grossen Teil der Bevölkerung die Grenze des Erträglichen erreicht (30% der Schweizer verzichten aus Kostengründen auf medizinische Betreuung1). Während die aus den Prämien der obligatorischen Krankenpflegeversicherung (OKP) finanzierten Gesundheitsleistungen 2018 erstmals seit der Einführung der obligatorischen Krankenversicherung im Jahr 1996 um 0,3 % zurückgingen2, dürfte sich der Kostenanstieg unter dem Einfluss von zwei grossen Trends fortsetzen: der rasanten Alterung der Bevölkerung einerseits und dem kontinuierlichen Fortschritt der in der Medizin eingesetzten Technologien andererseits. Dieser ist bisher eher ein Faktor für Inflation als für Kostenkontrolle.
Ein weiterer Grund für den Druck auf das aktuelle System liegt in dem Paradigma begründet, auf dem es basiert. Es ist nicht darauf ausgerichtet, um mit den aktuellen, nie dagewesenen Veränderungen der Krankheitsbilder fertig zu werden. Gemäss der Weltgesundheitsorganisation WHO sind chronische nichtübertragbare Krankheiten – wie vor allem Krebs, Herz-Kreislauf-Erkrankungen und Diabetes – weltweit zur häufigsten Todesursache geworden. Dazu kommt, dass sich auch die Art und Weise, wie Krankheiten Patienten befallen, verändert haben. Diese sind vielschichtig und zunehmend chronisch. Die aktuelle Organisation des Gesundheitssystems, die in erster Linie auf akute Krankheiten ausgerichtet ist und sich eines industriellen Ansatzes bedient, ist angesichts dieser Entwicklungen nicht mehr zielführend. Ein modernes System sollte anpassungsfähig sein, um eine langfristige Unterstützung bei komplexen Krankheiten zu ermöglichen.
In seiner jetzigen Form muss sich das Gesundheitssystem den Fragen nach seiner Nachhaltigkeit und seinem Sinn stellen.
1 Die Nachhaltigkeit wird durch die Kosten, die nötig sind, um das System aufrecht zu erhalten, in Frage gestellt. Diese stellen eine so hohe Belastung für die Versicherten und die Gemeinschaft dar, dass der Grundsatz der Solidarität – ein Pfeiler des Gesundheitssystems – bedroht ist. Dazu kommt, dass es keine Grenze für den Fortschritt in der Medizin gibt, wohingegen die verfügbaren Ressourcen für die Gesundheitsversorgung begrenzt sind.
2 Die Sinnfrage hat mehrere Ursprünge. Das System steckt in dem Dilemma, die Linderung menschlichen Leids mit einem immer stärker werdenden Kostendruck und standardisierten Prozessen miteinander in Einklang zu bringen. Da der zweite Aspekt immer mehr Vorrang vor dem ersten bekommt, leidet das gesamte System unter mehr Kontrolle und verstärktem Management. Diese Entwicklung steht im Gegensatz zu den oben beschriebenen Herausforderungen, mit denen Ärzte und Pflegepersonal täglich konfrontiert sind. Resultat: Diese nehmen ihren Arbeitsalltag immer mehr als Belastung war, bis hin zur Erschöpfung. Sowohl auf Seiten der Ärzte und des Pflegepersonals als auch auf Seiten der Patienten kommt es zudem zu dem Eindruck, dass der zwischenmenschliche Faktor an Bedeutung verliert.
1 Guessous I, Gaspoz JM, Theler JM, Wolff H. « High prevalence of forgoing healthcare for economic reasons in Switzerland: a population-based study in a region with universal health insurance coverage. » Prev Med 2012;55:521-7. 2 Schlup J, « Les coûts baissent, et les primes ? », Bull Med Suisses. 2019;100(37):1211, DOI: https://doi.org/10.4414/bms.2019.18179
Die Unzulänglichkeiten des Systems im Hinblick auf die neuen gesellschaftlichen Bedürfnisse im Bereich Gesundheit wurden in keinem der Industrieländer auf politischer Ebene überzeugend angegangen. Seit zwei Jahrzehnten konzentrieren sich die Reformen darauf, die Aktivitäten von Ärzten und die Prozesse in Spitälern zu quantifizieren sowie Leistungen zu kontrollieren oder gar zu beschränken. Es wurden auch zahlreiche Massnahmen ergriffen, um den Wettbewerb innerhalb des Gesundheitssystems zu erhöhen, jedoch ohne die Kosten zu optimieren oder die Qualität zu erhöhen. Andere Ansätze zielen darauf ab, Behandlungen zu rationalisieren oder die Anzahl unnötiger Eingriffe zu senken – mit interessanten aber in ihrer Wirkung begrenzten Ergebnissen.
Die aktuelle Situation erfordert auch einen Kulturwandel. Ziel muss es sein, den Fokus des Systems von der Behandlung von Krankheiten auf die Prävention und die Gesundheitsförderung zu verlagern, was Massnahmen in Bezug auf bestimmte «Gesundheitsfaktoren» (soziales Gefüge, Umwelteinflüsse, Behandlungen) nötig macht. Die grosse Schwierigkeit besteht hierbei nicht darin, die Ziele zu definieren, sondern den Weg dahin – wobei auch das Wohlwollen der Bevölkerung notwendig ist. Die Herausforderung dieses Transformationsprozesses besteht darin, währenddessen das hohe Niveau an gesundheitlichen Leistungen zu erhalten.

12.2%
ANTEIL DER GESUNDHEITSAUSGABEN
AM SCHWEIZER BIP
Wir stehen vor einer grundlegenden Entscheidung: Entweder beschränken sich die Innovationen im Gesundheitswesen auf immer teurere Behandlungen für eine kleine Anzahl von Menschen oder aber sie tragen dazu bei, ein effizientes und nützliches System für die grösstmögliche Anzahl an Menschen zu schaffen.
• Prof. NICHOLAS PETERS
Leiter der Abteilung für kardiale Elektrophysiologie am Imperial College London. Übersetzt und angepasst aus der Publikation "Time to make a fundamental choice about the future of healthcare", die am 11. Juni 2019 auf der Website des Weltwirtschaftsforums veröffentlicht wurde.
Zwei wesentliche Punkte verdeutlichen, warum eine Neudefinition des Gesundheitssystems und dessen zugrundeliegenden Prinzipien notwendig ist:
1 Die Erkenntnis und das Bewusstsein darüber, dass die Ressourcen begrenzt sind und dass das System nicht ohne Grenzen weiterwachsen kann. Der im letzten Jahrhundert realisierte technologische Fortschritt hat zu zahlreichen neuen therapeutischen Lösungen geführt, deren Folgen nun bewältigt werden müssen.
2 Die Tatsache, dass der mit der Alterung der Bevölkerung verbundene Betreuungsbedarf eine Verdoppelung der Zahl der Krankenhäuser erfordern würde, um das System in seiner derzeitigen Funktionsfähigkeit zu erhalten. Daraus ergibt sich die Notwendigkeit, das System aus seiner Fokussierung auf Spitäler herauszuführen und so zu organisieren, dass es auf die gesundheitlichen Bedürfnisse einer alternden Bevölkerung eingeht.

Wenn wir so weitermachen, laufen wir zwangsläufig gegen eine Wand.
• DANIEL SCHEIDEGGER
Präsident der Schweizerischen Akademie der Medizinischen Wissenschaften (SAMW).
Aus der Roadmap "Nachhaltige Entwicklung des Gesundheitssystems" der Schweizerischen Akademie der Medizinischen Wissenschaften. MÄRZ 2019.

Dank der Fortschritte im Bereich genetische Sequenzierung und durch die Erfassung und Analyse einer zunehmenden Menge von Daten – ob von Einzelpersonen oder von grossen Personengruppen – durch künstliche Intelligenz kann die Medizin heute individuelle Lösungen anbieten. Das Verständnis, die Prävention und die Behandlung von Krankheiten werden immer präziser und effizienter. Gleichzeitig verschwimmen durch diese Fortschritte die Unterschiede zwischen dem Normalstadium und der Pathologie. Technologien aus der Biomedizin versuchen nicht mehr nur, den «Normalzustand» wiederherzustellen, sondern verschieben gar die Grenzen unseres Todes. An sich ist das eine positive Entwicklung, die jedoch dadurch behindert wird, dass die verfügbaren Ressourcen begrenzt sind. Mehr Investitionen in das Gesundheitssystem werden angesichts des steigenden Anteils der Gesundheitsausgaben am BIP und an der Lohnentwicklung Auswirkungen auf den gerechten Zugang zu Gesundheitsleistungen haben.
Es gibt keine Grenzen für die Verbesserung der Gesundheit, solange sie eine Verringerung der Sterblichkeit und die Linderung aller Gesundheitsprobleme mit sich bringt. Es ist jedoch klar, dass solche unbegrenzten Fortschritte nicht mit begrenzten Ressourcen erreicht werden können.
• DANIEL CALLAHAN
Gründer des Hastings Centers. Französische Adaption der Schweizerischen Akademie der Medizinischen Wissenschaften basierend auf dem Buch "Setting Limits: Medical Goals in an Aging Society" (1987).
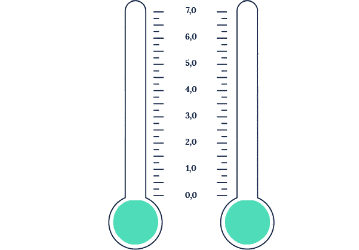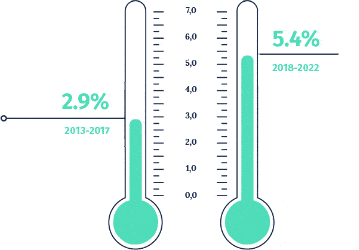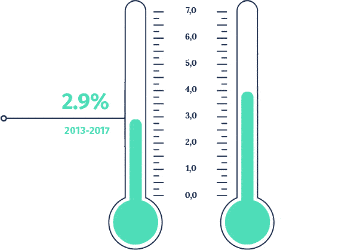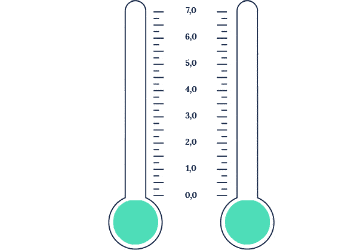
Der Anstieg der Prämien ist um vieles höher als der Anstieg des BIP
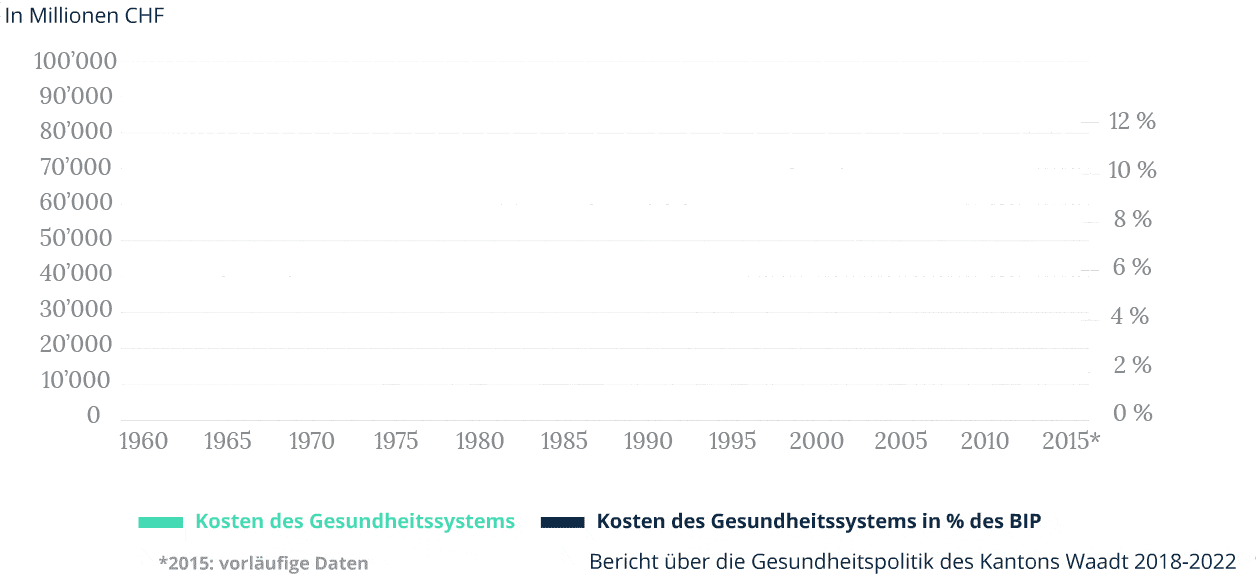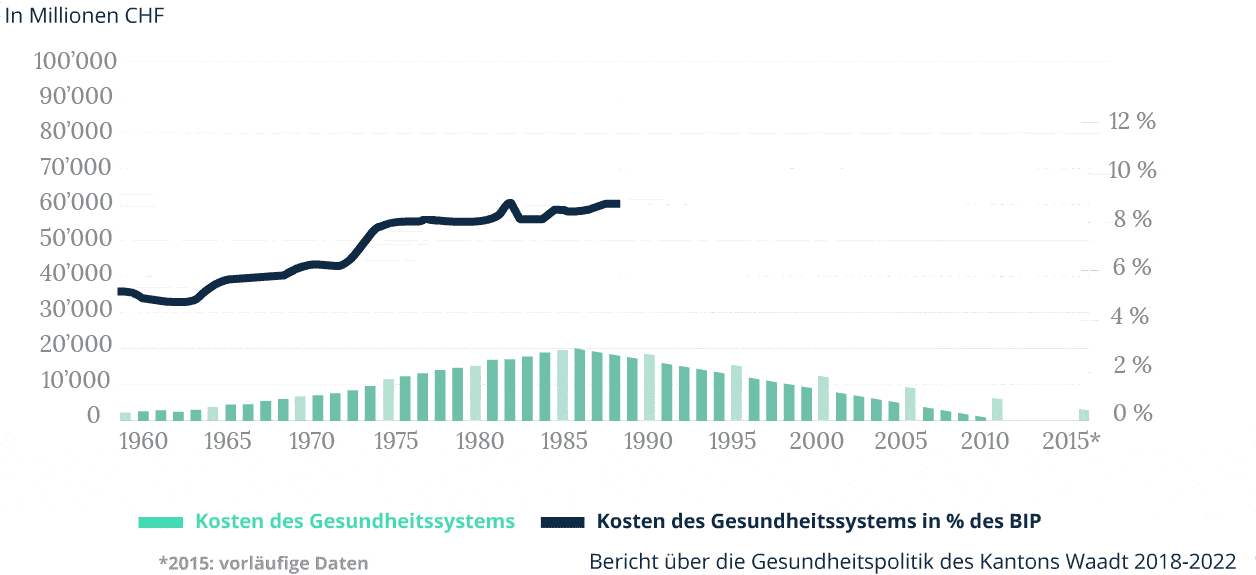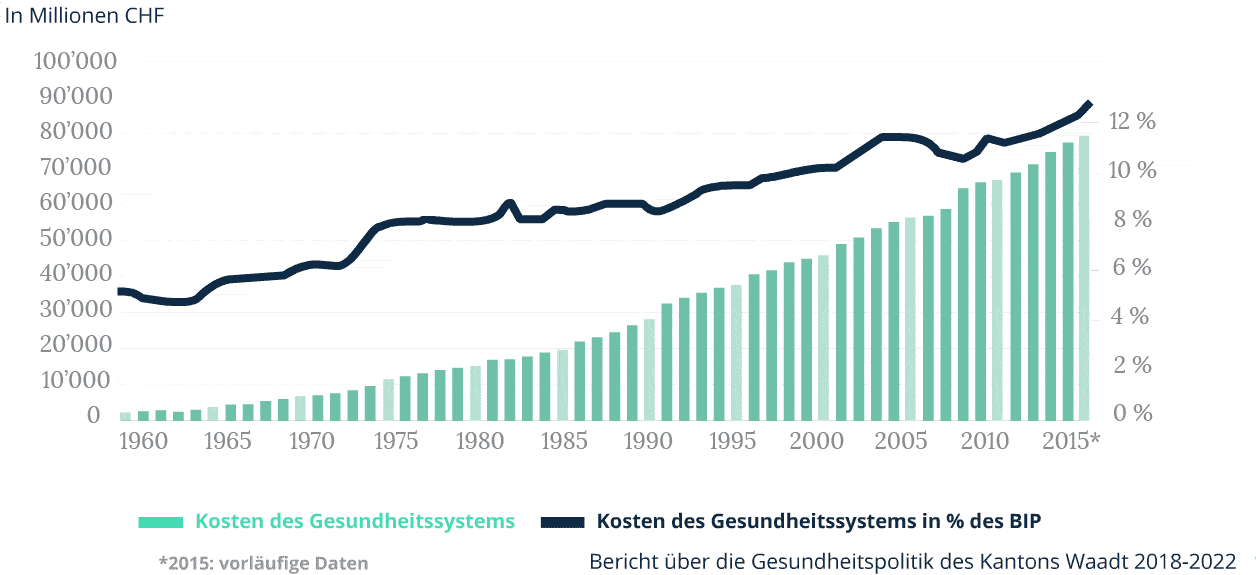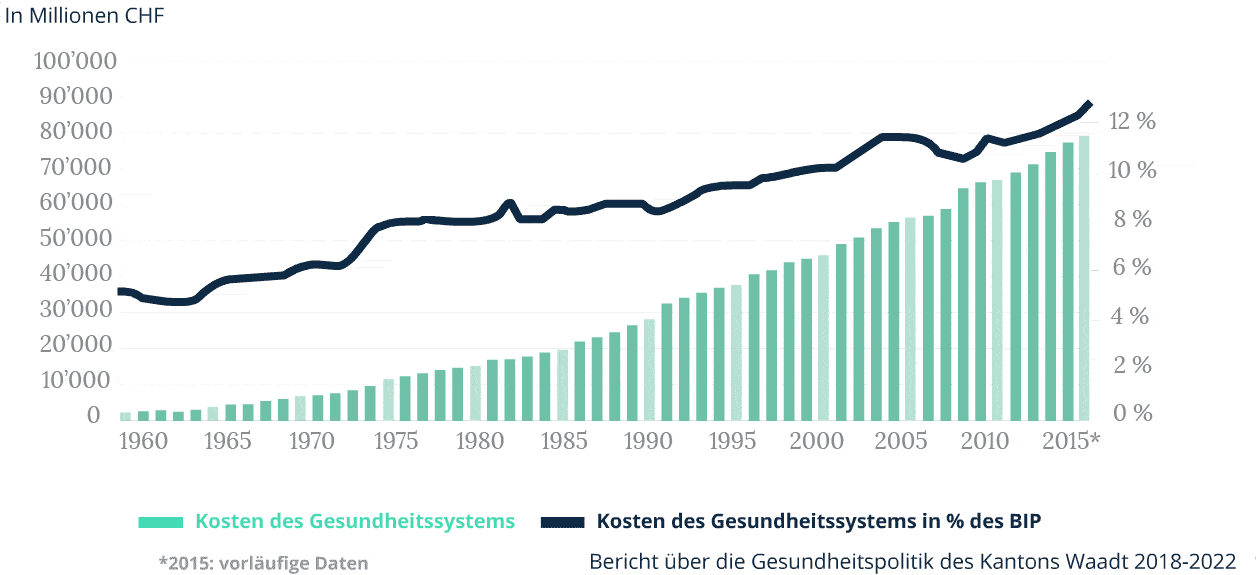
Der jährliche Anstieg der Ausgaben ist wegen der Alterung der Gesellschaft und des technologischen Fortschritts unvermeidlich.
Entwicklung der Prämien, Gesundheitsausgaben und Gehälter
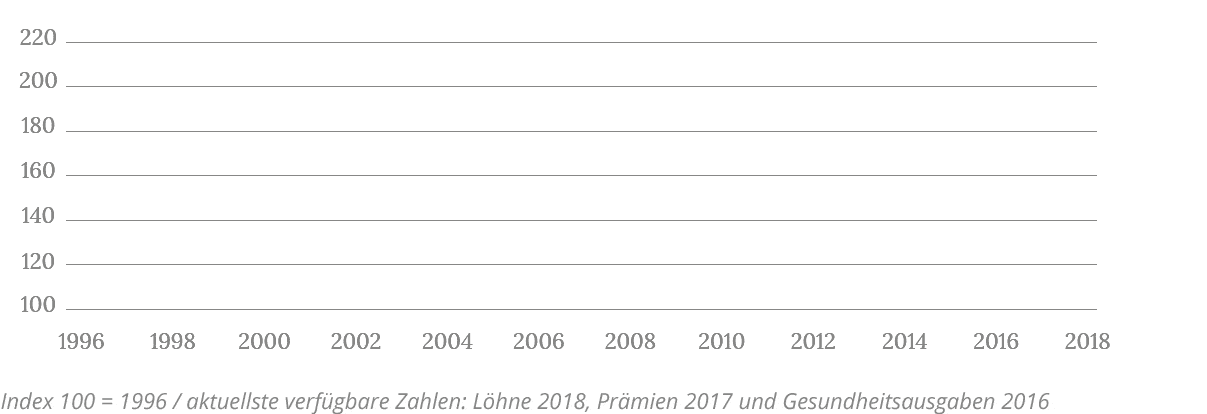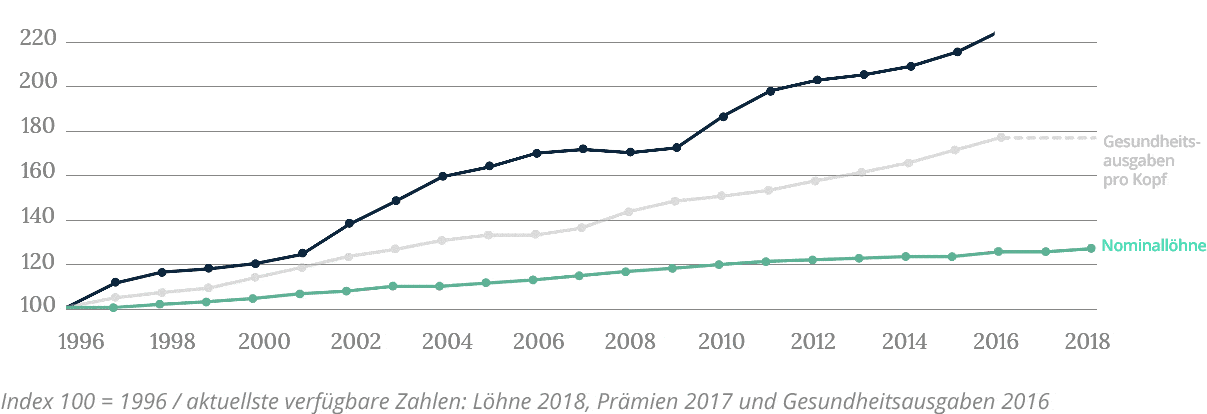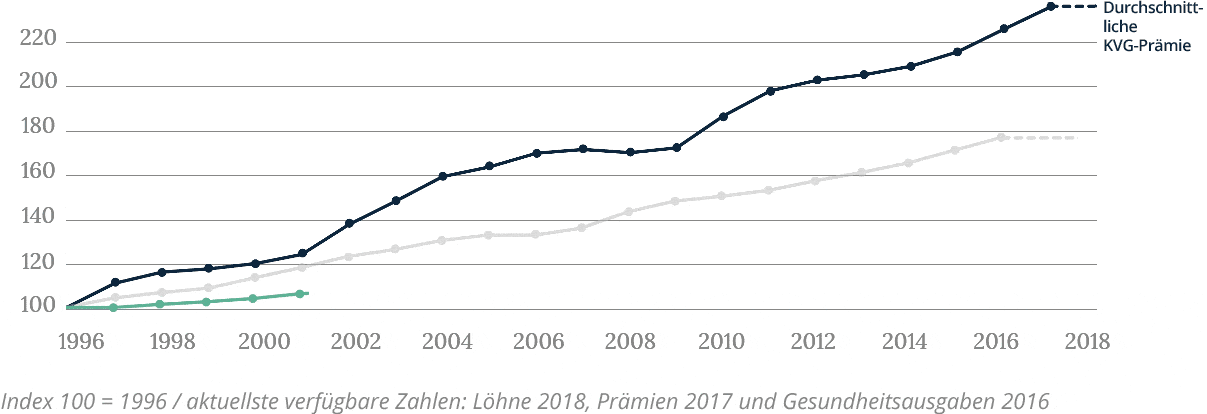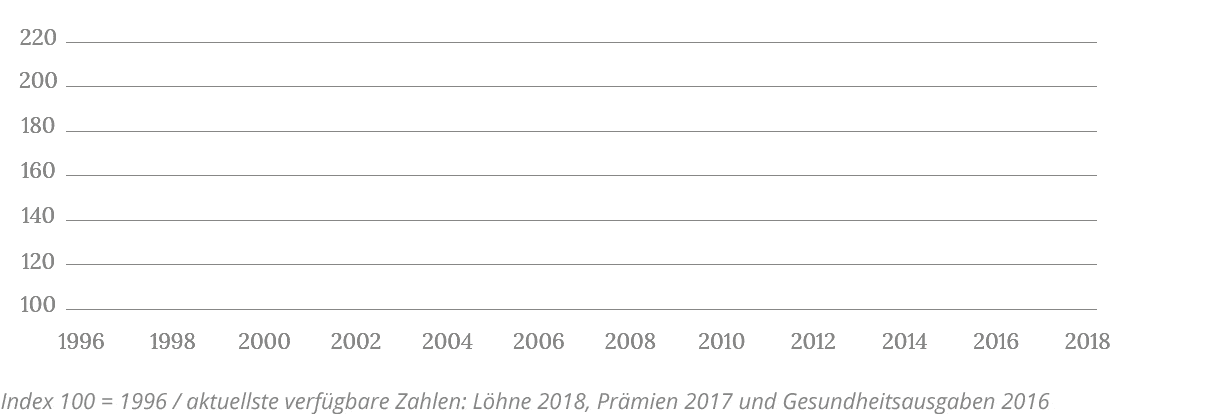
Gesundheitsausgaben steigen weiter
Jährliche Wachstumsrate
der Gesundheitsausgaben
Faktoren, die eine Erhöhung der Gesundheitsausgaben fördern
Die Lebenserwartung wird weiter steigen, wobei Menschen über 65 Jahre einen Anteil von mehr als 11% der Gesamtbevölkerung erreichen.
Technologischer und medizinischer Fortschritt verbessern die Bekämpfung von übertragbaren Krankheiten.
Die Anzahl nicht übertragbarer Krankheiten, wie zum Beispiel Krebserkrankungen, Herz-Kreislauf-Erkrankungen und Diabetes, nimmt weiter zu.
In Kombination mit hygienischen und sozioökonomischen Verbesserungen führt der medizinische Fortschritt zu einem Anstieg der Lebenserwartung und zu einer grösseren Anzahl älterer Menschen. Infolgedessen benötigt ein wachsender Teil der Bevölkerung eine kontinuierliche und kostenintensive medizinische Betreuung. Die finanzielle Belastung des aktiven Teils der Bevölkerung steigt somit stetig an. Gleichzeitig fehlen beim Verlust der Autonomie oft Verwandte oder Familie, um im Alltag Unterstützung zu bieten. Dazu kommt, dass die Lebensstile älterer Menschen heutzutage sehr vielfältig sind. Am selben Ort geboren zu sein, dort zu leben und zu sterben ist nicht mehr die Regel, was zum einen die Solidaritätsverhältnisse verändert und von uns zum anderen verlangt, verschiedene Kategorien in den Bereichen Raum, soziale Beziehungen und Medizin zu überdenken. Diese an sich positiven demographischen Veränderungen belasten allerdings das derzeitige System.
Für die jüngeren Generationen wird das Lebensende durch komplexe chronische Krankheiten, Demenz sowie psychosoziale Herausforderungen im Zusammenhang mit Isolation und Einsamkeit gekennzeichnet sein. Es ist deshalb notwendig, eine humanistischere Vision der Medizin zu verwirklichen, die aktuell dazu neigt, immer mehr nach technokratischen und wirtschaftlichen Aspekten zu funktionieren.
• Prof. RALF JOX
Mitverantwortlicher des Lehrstuhls für geriatrische Palliativmedizin (CHUV)
"Livre blanc: Les soins palliatifs gériatriques en Suisse romande", November 2018.


+75%
Senioren müssen im Jahr 2040 zu Hause gepflegt werden

49%
Senioren leiden im Jahr 2040 an mindestens einer chronischen Krankheit
Provisorisches Dokument des Kantons Waadt PRISE EN CHARGE MÉDICO-SOCIALE ET SANITAIRE DES SÉNIORS À L'HORIZON 2040
Angesichts vieler miteinander verbundener Probleme erscheint es notwendig, das Gesundheitssystem zu reorganisieren und konkrete Verbesserungsmöglichkeiten aufzuzeigen. Zwei Strategien können dabei interessant sein:
1. Die Kontinuität der Behandlung sicherstellen
Ob verschiedene Governance- oder Finanzierungsmodelle, administrative Silos oder einseitig auf Spitäler ausgerichtete Organisationsformen: Das alles trägt zur Fragmentierung der Prozesse in der Patientenbetreuung bei. Die Kontinuität in der Behandlung und die Koordination zwischen den verschiedenen Akteuren sind jedoch essentiell für die Verbesserung des Gesamtsystems, sowohl in Bezug auf die Qualität der Betreuung als auch auf die Kostenoptimierung.
2. Vorbeugen statt heilen
Das aktuelle System ist in erster Linie für Menschen gedacht, die eine sofortige medizinische Behandlung benötigen. Der Schwerpunkt liegt auf der Notfall- und Akutversorgung. Die frühzeitige Betreuung von Risikogruppen wird, trotz ihrer nachgewiesenen Effizienz, zweitrangig behandelt. Dies gilt sowohl für präventive Behandlungen von Kindern im Hinblick auf Fettleibigkeit als auch für Massnahmen, um den Verlust verschiedener körperlicher Funktionen im Alter vorzubeugen. Frühzeitiges Handeln und Prävention sollten daher im Mittelpunkt von Reformen stehen.
In der Schweiz gibt es derzeit viele Projekte mit dem Ziel, die Betreuung des Patienten von A bis Z kohärenter zu gestalten und die Prävention in den Mittelpunkt der Behandlung zu stellen. Die Privatwirtschaft möchte integrierte Systeme schaffen, die (einen oder mehrere) Versicherer, Kliniken und Ambulanzen in Form von Netzwerken untereinander organisieren. Der Nationalfonds zur Förderung der wissenschaftlichen Forschung (SNF) fördert seinerseits in seinem nationalen Forschungsprogramm NFP74 (siehe www.nfp74.ch/de) mehr als 30 Forschungsprojekte, die u.a. darauf abzielen, die Beziehung zwischen behandelnden Personen und Patienten zu verbessern, individuelle Verhaltensmuster zu beeinflussen oder den Vertreterinnen und Vertretern der Gesundheitspolitik mehr Einfluss zu geben. Unter all diesen Initiativen stechen zwei besonders hervor:
1 Unisanté, ein neues akademisches Zentrum für Gesundheit und medizinische Grundversorgung im Waadtland, das einen weltweit einzigartigen Ansatz bietet: Dieser bedient sich u.a. der Interprofessionalität, der Interdisziplinarität oder der Partizipation, um Gesundheit zu fördern und die Bedürfnisse der Bürgerinnen und Bürger zu erfüllen.
2 Die "Caring Communities", die darauf abzielen, die Beziehung zwischen sozialer Unterstützung und medizinischer Betreuung neu zu begründen, damit ältere Menschen und besonders bedürftige Patienten mit komplexen Krankheiten so lange wie möglich zu Hause bleiben können.



Weniger Geld für die Gesamtheit an Bedürfnissen
Unzureichende
Prävention,
Rehabilitation
und Begleitung


Angepasst von DR Jean-Pascal Devailly
aus The Coming of Age: Improving Care Services for Older People (Nationaler Bericht) vom 22. Oktober 1997.
Krankheitsbasiertes System ![]()
Patientenbezogene Perspektive ![]()
Ziele: Behandeln und Heilen ![]()
Nachfrageorientierte Lösungen ![]()
Fehlende Kollaboration zwischen den Akteuren ![]()
Budget je nach Mission und Dienstleister ![]()
Multidisziplinarität ![]()
![]() Fokus auf Gesundheit und Wohlbefinden
Fokus auf Gesundheit und Wohlbefinden
![]() Gesamtgesellschaftliche Perspektive
Gesamtgesellschaftliche Perspektive
![]() Ziele: Vorbeugen, Heilen und Begleiten
Ziele: Vorbeugen, Heilen und Begleiten
![]() Bedarfsorientierte Lösungen
Bedarfsorientierte Lösungen
![]() Netzwerklogik
Netzwerklogik
![]() Budget je nach Gesellschaftsgruppen
Budget je nach Gesellschaftsgruppen
![]() Interdisziplinarität
Interdisziplinarität
*Bericht über die Gesundheitspolitik des Kantons Waadt (2018-2022), überarbeitet auf Basis von Fleury und Ouadahi, Les réseaux de soins intégrés d'organisation des services en santé mentale, Québec, 2002.
Angesichts der Zunahme chronischer Krankheiten und der Notwendigkeit, sowohl die Gesellschaft als Ganzes als auch Einzelpersonen zu versorgen, ist es unerlässlich, eine erste multidisziplinäre Versorgungslinie zu bilden, die Ärzte und andere Gesundheitsberufe umfasst und die an die neuen Bedürfnisse angepasst ist. Besonders wichtig ist, dass diese erste Versorgungslinie auf einem gesamtgesellschaftlichen Ansatz basiert, welcher bestimmte Gesundheitsfaktoren wie das berufliche Umfeld, Umwelteinflüsse oder genetische Faktoren berücksichtigt. Die im Kanton Waadt entwickelte Allianz Unisanté möchte diese Ziele erreichen, indem es die akademische Forschung und Lehre, die Allgemein- und Familienmedizin, das Gesundheitswesen, die Arbeitsmedizin, Präventionsmassnahmen und die Ausbildung von Ärzten mit einem interprofessionellen Ansatz unter einem Dach zusammenführt. Das soll dazu führen, die Gesundheit der Bevölkerung als Ganzes zu verbessern und die Effizienz und Qualität des Gesamtsystems zu steigern.

"Die erstbehandelnden Ärzte und ihre pluriprofessionellen Teams werden auch in Zukunft mit ihren Patienten im individuellen Austausch die Behandlungen festlegen. Sie werden sich aber noch stärker der gesamtgesundheitlichen Verfassung ihrer Patienten widmen – insbesondere vor dem Hintergrund begrenzter Ressourcen. Der Patient wird in Zukunft verstärkt als Partner gesehen."
• Prof. JACQUES CORNUZ
Direktor von Unisanté
Swiss Medical Journal, 10. Januar 2018.
Damit gebrechliche oder ältere Menschen so lange wie möglich selbstständig in ihren Häusern leben können, ist es notwendig, ihre gesundheitlichen Bedürfnisse an den Alltag anzupassen. Dies erfordert neue Formen der Betreuung zusätzlich zur medizinischen Versorgung. In diesem Sinne sind "Caring Communities", wo sich die Mitglieder gegenseitig unterstützen, ein interessanter Ansatz. Ein solches Projekt wird derzeit von Dr. Heidi Kaspar an der Careum Hochschule für Gesundheit in Zürich getestet. Diese Gemeinschaften bilden informelle Formen der Unterstützung, die sich an den lokalen Kontext anpassen und das Prinzip Sozialhilfe eher als Vertrauensverhältnis begreifen, in denen Kontrollen zweitrangig sind.
Eine «Caring Community» ist eine Gemeinschaft, die in einer Nachbarschaft, in einer Gemeinde oder einem Dorf gegründet wird und wo sich Menschen umeinander kümmern und sich gegenseitig unterstützen. Jeder hilft jedem und die Verantwortung für gemeinschaftliche Aufgaben wird gemeinsam übernommen. Definitionsvorschlag des Bundesamtes für Gesundheit (BAG) in seiner Broschüre "Pflegekultur in Gemeinden: Fokus auf Pflegekräfte" (2019).
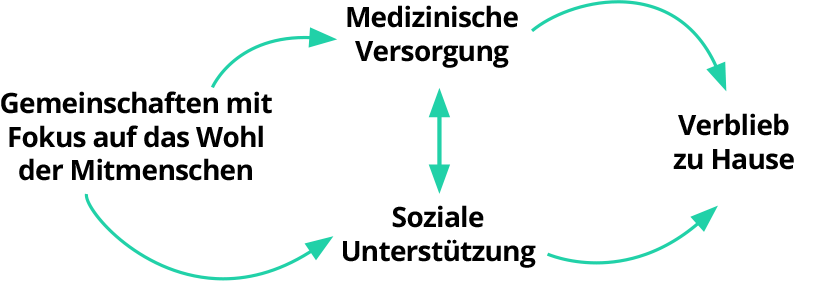
"Ein Übergang zu einer nachhaltigeren Gesellschaft ist heute mehr als notwendig, und er kann nur gelingen, wenn deren Mitglieder die Fähigkeit entwickeln, zusammenzuhalten und sich gegenseitig zu helfen – und das altersübergreifend."
• FILIP UFFER
Ehemaliger Direktor von Pro Senectute Waadt
In allen Industrieländern gibt es das gleiche Problem: Die Fokussierung des Gesundheitssystems auf die Behandlung von Pathologien hat zwar zu einem enormen Anstieg der Lebenserwartung und der Lebensqualität geführt. Aber dieser Ansatz erweist sich als unfähig, um auf die aktuelle Komplexität von Krankheiten zu reagieren – welche zum Teil sogar das Resultat dieses Paradigmas selbst ist. Da es nicht um Detailfragen geht, muss der Ansatz an sich überdacht werden.
Neben bereits unternommenen Massnahmen auf wirtschaftlicher und politischer Ebene (z.B. bei der Kontrolle der stationären Spitalkosten3)ist es notwendig, über vollkommen neue Ausrichtungen nachzudenken. Dabei geht es nicht darum, gewisse Werte über Bord zu werfen, sondern darum, die medizinische Betreuung auszuweiten und neue Formen für diese zu entwickeln. Die folgenden fünf Ansätze könnten dabei als Ausgangspunkt dienen.

Die Frage beantworten, für welche Vision die Medizin heute stehen soll und wie diese nachhaltig ausgeübt werden kann.

Fokus auf Lebensqualität anstatt Lebensdauer.

Fokus auf ein erfülltes Leben, frei von den Sorgen, die das Alter, die Krankheit oder der Tod mit sich bringen.
3 Siehe dazu den BAG-Bericht "Evaluation der Revision des KVG im Bereich der Krankenhausfinanzierung", Juni 2019.

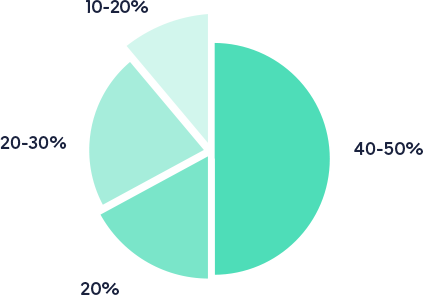
In einkommensstarken Gesellschaften hängt die Gesundheit der Menschen u.a. vom Gesundheitssystem ab – jedoch nur zu einem Anteil von 20%. Viele andere Faktoren beeinflussen die Gesundheit: die Lebens- und Ernährungsweise, die Umwelt, die Qualität der sozialen Beziehungen oder genetische Aspekte. Das derzeitige Gesundheitssystem, das in erster Linie auf die Behandlung von Krankheiten ausgerichtet ist, berücksichtigt diese Faktoren nicht ausreichend – was einer wirksamen Gesundheitsförderung und Prävention von Krankheiten im Wege steht. Diese «Gesundheitsfaktoren» zu berücksichtigen impliziert eine Erweiterung des Horizonts und einen Paradigmenwechsel. Es ist deshalb wichtig, das Gesundheitssystem mit vielen anderen Bereichen der Gesellschaft und des Lebens wie die Arbeit, das Wohnverhältnis, die Umwelt und die Bildung in Einklang zu bringen.
Kultur, Bildung, Wirtschaft, Essen
Umwelt
Genetische Vererbung
Medizinische Versorgung
Quelle: BAG, Spektren, August 2006, Nr. 58
Die medizinische Versorgung trägt nur 10 bis 20% zur Gesundheit der Bürgerinnen und Bürger bei, ist aber extrem teuer.

Je mehr der Staat in das Gesundheitssystem investiert, desto weniger finanzielle Mittel wird er für andere Bereiche haben. Einschränkungen in den Bereichen Bildung, Sozialpolitik oder Umweltschutz haben, würden langfristig jedoch zu einer Verschlechterung des Gesundheitszustandes der Gesamtbevölkerung führen.
Aus "Nachhaltige Entwicklung des Gesundheitssystems", Roadmap der Schweizerischen Akademie der Medizinischen Wissenschaften. MÄRZ 2019.
Definierbare Faktoren, die den Gesundheitszustand beeinflussen oder damit verbunden sind. Das öffentliche Gesundheitswesen bezieht sich in erster Linie auf Interventionen und Lobbyarbeit, die sich mit allen veränderbaren Gesundheitsfaktoren befassen, nicht nur mit denen, die sich auf Massnahmen für Einzelpersonen beziehen, wie das generelle Verhalten in Bezug auf Gesundheit oder der Lebensstil, sondern auch mit Faktoren wie Einkommen und Sozialstatus, Bildung, Arbeits- und Arbeitsbedingungen, Zugang zu angemessenen Gesundheitsdiensten und der Umwelt. Die Gesundheitsfaktoren interagieren untereinander und schaffen Lebensbedingungen, die die Gesundheit beeinflussen.
Kanadische Gesundheitsbehörde, 2007

Quelle: Gesundheitsförderung International
Ab 1995 war der Gesamtanstieg der Gesundheitsausgaben (durchschnittlich +3,6% pro Jahr) fast halb so hoch wie der Anstieg der Prämien (durchschnittlich +6,3% pro Jahr). Dieser Unterschied ist zum Teil darauf zurückzuführen, dass bestimmte Behandlungen, die bisher nur in Spitälern durchgeführt wurden, auf die ambulante Medizin übertragen wurden (vor allem solche, die keinen Spitalaufenthalt erfordern). Dies liegt jedoch in der alleinigen Verantwortung der Versicherten – die Kantone übernehmen ihrerseits die Hälfte der Kosten (55 %) der stationären Spitalbehandlung (d.h. mindestens eine Nacht Aufenthalt im Spital). Dennoch ist die Entwicklung hin zur ambulanten Versorgung in mehrfacher Hinsicht positiv. Erstens sind Ambulanzen besser an langfristige Behandlungen angepasst, was im Zusammenhang mit der Alterung der Bevölkerung interessant ist. Zweitens ermöglichen sie eine umfassende Kontrolle der Kosten – Spitäler oder Kliniken sind hochspezialisiert, aber sehr teuer. Schliesslich sind Ambulanzen nachhaltig und gut vernetzt, was ermöglicht, den erwarteten Anstieg der Zahl chronisch kranker Patienten zu absorbieren, ohne dass neue Spitäler gebaut werden müssen. Damit der Übergang zu einer ambulanten Versorgung fortgesetzt werden kann, sind Anreize unerlässlich. Eine monistische Finanzierung der Kosten für ambulante und stationäre Behandlungen durch denselben Kostenträger ist eine wichtige, aber nicht die einzige Form dieser Art von Anreizen.
 1 Milliarde
1 MilliardeDie Bereitstellung öffentlicher Mittel für einen Teil der ambulanten Dienste würde dem System wieder eine gewisse Solidarität verleihen und sich unmittelbar auf die Senkung der Prämien auswirken.
• DR PHILIPPE EGGIMANN
Präsident der Société médicale de la Suisse romande (SMSR) und der Société vaudoise de médecine. Planète Santé, Nr. 29, März 2018.
Das Gesundheitssystem stellt wahrscheinlich die komplexeste Organisationsform in den entwickelten Ländern dar. Die grösste Herausforderung einer notwendigen Reform besteht darin, parallel den täglichen Betrieb sicherzustellen, ohne dabei das System zu destabilisieren. Um diesen Wandel erfolgreich zu gestalten, müssen Innovationen in Bezug auf Organisation und Finanzierung getestet und bewertet werden können, ohne dabei das bestehende System zu gefährden.
Um neue Modelle zu testen, sind drei Elemente unerlässlich:
1Verschiedene Interessengruppen müssen über bestehende Grenzen hinweg einbezogen werden, z.B. durch öffentlich-private Partnerschaften.
2Es müssen Pilotprojekte, die auf anderen Finanzierungssystemen oder Anreizen basieren, getestet werden.
3Es müssen zuverlässige Daten über den Gesundheitszustand von bestimmten Personen und Bevölkerungsgruppen sowie über erbrachte Leistungen erhoben werden, damit die verschiedenen Modelle analysiert, bewertet und verglichen werden können.
Diese Experimente sollten sich auf bestimmte Bevölkerungsgruppen oder geographische Zonen konzentrieren. Die territoriale Einschränkung soll verhindern, dass das Gesundheitssystem destabilisiert wird, bevor die Projekte evaluiert wurden. Deren Finanzierung könnte beispielsweise durch Capitation (eine Pauschalzahlung, die sich nach der Anzahl der von einer Hausärztin oder einem Hausarzt betreuten Personen richtet) mit einer Anreizgebühr für Präventivbehandlungen sichergestellt werden. Eine weitere Idee wäre zum Beispiel, für ältere und gebrechliche Personen ein Monitoring-System einzurichten, welches frühzeitige Interventionen ermöglichen würde.
Der Plan des Bundesrates, einen "Experimentalartikel" im KVG einzuführen, steht im Einklang mit diesem Gesamtansatz. Dieser Artikel würde es Kantonen und Versicherern bei Zustimmung des Parlaments ermöglichen, Massnahmen und Projekte zu prüfen, die von den Bestimmungen des KVG und seiner Verordnungen abweichen. Sie ist Teil des ersten Pakets von neun Massnahmen, die Bundesrat Alain Berset, zuständig für Gesundheit, im August 2019 zur Kostensenkung vorgeschlagen hat.
Angesichts der Fortschritte der Medizin und ihrer neuen Möglichkeiten im Bereich Präventivbehandlungen und Diagnostik erscheint die Definition des Begriffs Gesundheit durch die Weltgesundheitsorganisation WHO nicht mehr angemessen. Das vollständige Wohlbefinden kann heute keine Referenz mehr sein. Jede programmatische oder normative Definition sieht sich einer doppelten Komplexität gegenüber: die technologischen Möglichkeiten auf der einen Seite und die Situation der Patienten auf der anderen Seite. Gesundheit erscheint heutzutage eher als die Fähigkeit, sich in die eigene Umwelt zu integrieren, sich mit ihr zu entwickeln und sie zu gestalten und sich frei in sozialen, emotionalen und kulturellen Kategorien zu bewegen. Vor diesem Hintergrund gibt es keinen allgemeingültigen Idealzustand. Die vorgenommenen Behandlungen müssen das Ergebnis eines Austauschs zwischen Patienten, Arzt und Pflegepersonals sein, wobei die Patienten zunehmend gleichzeitig als Ko-Therapeuten fungieren. Damit diese Entwicklung möglich ist, ist es essenziell, die Kenntnisse und Fähigkeiten der Gesellschaft in Bezug auf Gesundheitsfragen von klein auf zu verbessern und das Bewusstsein für die damit verbundenen Probleme zu schärfen (Gesundheitskompetenz).
So wie Umweltwissenschaftler die Gesundheit der Erde als die Fähigkeit eines komplexen Systems beschreiben, eine stabile Umwelt in einem relativ engen Zeitrahmen aufrechtzuerhalten, schlagen wir die Formulierung von Gesundheit als die Fähigkeit eines Individuums vor, sich im Laufe der Zeit anzupassen und zu verwalten.
• MACHTELD HUBER ET AL.
BRITISH MEDICAL JOURNAL, 2014.
Rolle des Patienten
Immer komplexere Gesundheitsentscheidungen erfordern eine aktive Rolle seitens des Patienten. Aus dem paternalistischen Modell des letzten Jahrhunderts muss ein Modell werden, in dem der Patient als Partner fungiert.

Paternalistischer Ansatz (1)
Die medizinischen Leistungen werden von Experten erbracht und basieren auf Intervention und Behandlung. Der Patient hat wenig Mitspracherecht.
Patientenzentrierter Ansatz (2)
Der Patient steht im Mittelpunkt der Arbeit und des Handelns des medizinischen Personals.
Der Patient als Partner (3)
Der Patient nimmt den gleichen Platz im Team ein wie das medizinische Personal. Der Patient bringt seine eigene, individuelle Expertise mit ein.
Es geht darum, die Grenzen der zu erstattenden Medikamente festzulegen, d.h. demokratisch zu diskutieren. Die Fragen, die sich dabei stellen: Auf welcher Grundlage sollten die Ziele der Medizin neu definiert werden? Sollten medizinische Leistungen auf die vollständige Genesung des Einzelnen abzielen (nach biologischen oder sozialen Kriterien)? Oder sollten sie eher auf eine Verbesserung der körperlichen Konstitution und eine unbefristete Verlängerung der Lebensdauer abzielen?
Wie kann das Gleichgewicht zwischen Ansätzen, die die Gemeinschaft in den Mittelpunkt stellen und solchen, die den Einzelnen in den Vordergrund stellen, hergestellt werden? Welche der sehr teuren oder seltenen Verfahren sollten ausgewählt werden? Die Antworten auf diese Fragen sind nicht nur rational, sie tangieren auch implizite Werte. Sie müssen daher das Ergebnis eines gesellschaftlichen Entscheidungsprozesses sein. Um sie so authentisch wie möglich zu gestalten, ist es notwendig, eine "Gesundheitsdemokratie" zu etablieren, die über Machtkonflikte und Sonderinteressen hinausgeht. Die Bürgerdebatte, die Frankreich kürzlich für ein Gesetz im Bereich Bioethik organisiert hat, könnte ein Beispiel dafür sein, wie man demokratisch und dezentral über die Auswahlkriterien, die zu verfolgenden Ziele und die zu fördernden Werte der Medizin von morgen entscheidet.
Das Gesundheitssystem ist durch die gegensätzlichen Interessen derer gelähmt, die es verwalten. Diese Personen sind zwischen Machtkämpfen und Kompromissen gefangen und können so nur die bestehende Ordnung aufrechterhalten. Was entscheidet das Volk? Wenig bis nichts. Geben wir ihm das Wort zurück.
• CHARLES KLEIBER
Ehemaliger Staatssekretär für Bildung und Forschung "Das Gesundheitssystem ist unwürdig", Le Temps, September 2018.
Vieles deutet darauf hin, dass derzeit eine latente Krise die Angehörigen der Gesundheitsberufe betrifft. Sie stecken in einem Dilemma: einerseits müssen sie nach dem aktuellen Modell mit seinen zunehmenden Kontrollen und Beschränkungen arbeiten, andererseits wollen sie jeden Patienten so gut wie möglich behandeln und unterstützen. Dazu kommen moderne Sinnfragen rund um die Themen Leid, Endlichkeit und Umgang mit dem Tod sowie ein Gesellschaftstrend, der die Medizin zunehmend als Konsumgut sieht. Diese Faktoren tragen zu einem besorgniserregenden Anstieg an Burnout-Fällen unter Ärzten und Pflegepersonal bei, welcher wiederum ein Indikator für die Krise des gesamten Gesundheitssystems zu sein scheint. Dies führt sogar dazu, die Probleme des Systems zu verschlimmern, indem es das Wohlbefinden der Patienten sowie die Effizienz der Behandlungen beeinträchtigt. Diese Krise, die mit steigendem Kostendruck seitens des Managements weiter zunimmt, zeigt, wie notwendig ein grundlegender Wandel ist.
Dreifachziel > Vierfachziel

Ein besseres Gesundheitssystem sollte gemäss dem Konzept des amerikanischen Arztes William Kissick, welches er Mitte der 90er-Jahre entwickelt hat, auf ein dreifaches Ziel ausgerichtet sein. Heute scheint ein viertes Ziel, das Wohlergehen der Ärzte und des Pflegepersonals, genauso wichtig zu sein wie die anderen drei.

Zu oft stellen wir uns vor, dass es darum geht, sehr komplexe Dinge zu schaffen, um das Leid der Mitarbeitenden zu lindern. Tatsächlich wird grosses Leid oft mit sehr einfachen Ansätzen behandelt, mit kleinen Veränderungen, die den Alltag verbessern können.
• PR IDRIS GUESSOUS
Leiter der Abteilung für Primärmedizin an den HUG Swiss Medical Journal, 9. Januar 2019.

Das Schweizer Gesundheitssystem ist aktuell eines der effizientesten der Welt. Es erscheint deshalb schwierig, uns davon zu überzeugen, dass es eine Reform dringend notwendig ist. Eine Krise des Systems ist jedoch keine Frage, die uns in Zukunft beschäftigen wird – sie ist vielerorts bereits da.
Die Ursachen für die erhöhte Anzahl an medizinischen Behandlungen sind bekannt. Dazu gehören vor allem die Alterung der Gesellschaft, die Entwicklung immer komplexerer Technologien und Behandlungsmethoden, aber auch die wachsenden Erwartungen der Menschen an die Medizin und ihre Fähigkeit, Krankheiten zu bekämpfen. Erwartungen, die letztendlich Fragen der Endlichkeit der Existenz berühren.
Die Herausforderungen von heute – hohe Lebenserwartung, Boom der Technologien sowie wachsende Bedürfnisse und multiple Krankheitsbilder seitens der Gesellschaft – können nicht durch einfache Massnahmen bewältigt werden, wie zum Beispiel durch neue finanzielle Mittel oder mehr Konkurrenz. Die einzig richtige Antwort liegt in einem Wandel des gesamten Systems: durch die Förderung von Präventionsmassnahmen, allgemeiner Sensibilisierung der Gesellschaft in Gesundheitsfragen und durch einen klaren Fokus auf die Verbesserung der «Gesundheitsfaktoren».
Aber wie kann das aktuell bestehende System mit all seinen Verflechtungen, gewachsenen Strukturen und Institutionen neu aufgebaut werden? Die Komplexität der Aufgabe ist immens. Die vom Bundesrat für Gesundheit, Alain Berset, vorgeschlagene Offenheit für experimentelle Projekte ist dabei sicherlich einer der besten Wege, um konkrete Fortschritte zu erzielen. Voraussetzung ist, dass alle Akteure an einem Draht ziehen und dass die Politik von dem entstehenden neuen Wissen profitieren kann.
Nach jahrzehntelangem Ausbau des Gesundheitssystems, ohne es dabei nie wirklich in Frage zu stellen, ist nun die Zeit für Entscheidungen gekommen. Die Schweizer Bürgerinnen und Bürger werden sich einer tiefgreifenden Reflexion und demokratischen Debatte, die weit über die aktuelle Diskussion um die Prämienerhöhung hinausgeht, nicht entziehen können.

Tous droits réservés © 2019
Conception : M&H Communication