Un cœur artificiel high-tech bientôt testé sur l’homme
De quoi on parle?
Le professeur Alain Carpentier, chirurgien cardiaque français de renom, développe depuis une vingtaine d’années un projet de prothèse du cœur. Son but: venir en aide aux milliers d’insuffisants cardiaques qui ne peuvent subir de transplantation faute d’organes humains disponibles.
Le 24 septembre dernier, l’Agence nationale de la sécurité du médicament française (ANSM) a autorisé la première phase des essais cliniques pour le «cœur Carmat», du nom de la société fondée par le professeur Carpentier. Quatre patients devraient le recevoir dans les prochains mois.
Des traitements médicamenteux et des solutions chirurgicales existent pour ralentir la progression de la maladie et améliorer la qualité de vie des patients. Mais lorsque la maladie est très avancée, la transplantation cardiaque reste le seul traitement capable de sauver les patients. Le problème: les dons de cœur ne sont pas suffisants pour répondre à la demande. C’est pour pallier ce manque de greffons humains (tissus implantables) que le chirurgien cardiaque français Alain Carpentier a développé ce qu’il présente comme le «cœur artificiel le plus performant au monde». Il pourrait avoir une durée de vie de cinq ans, le temps, espère-t-on, de trouver un nouveau cœur pour le patient.
Un vieux rêve
Les recherches sur le développement de prothèses cardiaques ont démarré peu de temps après la première transplantation, à la fin des années 60. Il a cependant fallu attendre 1982 pour qu’un patient survive à l’implantation d’un de ces prototypes. Le Jarvik 7, créé par Robert Koffler Jarvik à Salt Lake City, présente cependant un problème majeur: sa taille. «Ce cœur artificiel était relié à un système externe aussi encombrant que deux caddies de la Migros, se souvient René Prêtre, chef du service de chirurgie cardio-vasculaire au Centre hospitalier universitaire vaudois (CHUV). Mais cela reste tout de même le premier cœur artificiel qui a fonctionné plusieurs mois dans un corps humain.»
Le Pr Alain Carpentier, qui exerce à l’hôpital européen Georges-Pompidou à Paris, s’est fait connaître dès la fin des années 60 grâce à son travail sur les bioprothèses de valves cardiaques. Au nombre de quatre dans le cœur humain, les valves permettent d’ouvrir et de fermer les voies de communication entre oreillettes, ventricules et vaisseaux sanguins. Une valve détériorée gêne la circulation du sang dans le cœur et rend moins efficace le travail de celui-ci. D’origine animale et traitées pour ne pas être rejetées par le corps humain, les biovalves représentent un excellent moyen de traiter les patients atteints d’insuffisance valvulaire.
Cette expertise a été très utile à Alain Carpentier lorsqu’il a lancé, dans les années 90, son projet de cœur artificiel utilisant les mêmes biomatériaux. Quant à la partie technologique, elle est assurée par la société Carmat, qu’a créée en 2008 le Pr Carpentier en collaboration avec Matra, filiale du leader européen de l’aérospatiale EADS. «La NASA a déjà été associée au développement de matériel médical implantable, relève Piet Jansen, directeur médical de Carmat. C’est assez logique de collaborer avec des spécialistes de l’aérospatiale quand on veut fabriquer un produit extrêmement sophistiqué et qui demande une miniaturisation importante.»
Un monstre de technologie
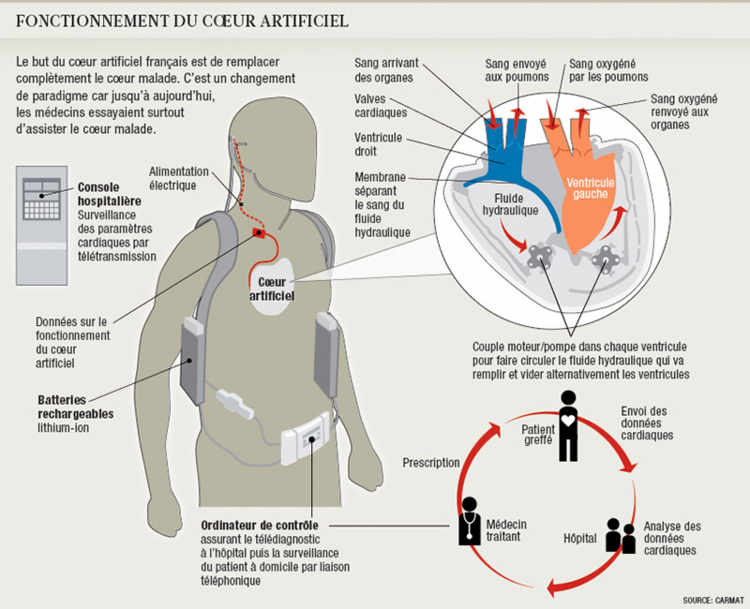
Il aura fallu vingt ans à Alain Carpentier pour que son projet voie le jour et soit prêt à être testé chez l’homme. Le «cœur Carmat» reproduit la structure d’un cœur humain et ses surfaces sont recouvertes de tissu cardiaque d’origine bovine (comme pour les prothèses valvulaires) afin de minimiser les risques de formation de caillots sanguins, la complication la plus fréquente lors d’une transplantation cardiaque. Son poids (900 grammes) est légèrement supérieur à celui d’un cœur en insuffisance terminale (souvent autour de 600 grammes). Il est également équipé de nombreux capteurs qui lui permettent notamment d’adapter le nombre de battements et le débit de sang à l’activité du patient.
Comme le remarque René Prêtre, ce cœur artificiel représente le retour d’une approche que les médecins avaient pratiquement abandonnée. «Dans les années 90, on a choisi d’assister le cœur malade plutôt que de le remplacer», explique-t-il. En fait, lorsqu’une personne souffre d’insuffisance cardiaque, c’est souvent que son ventricule gauche n’arrive pas à envoyer assez de sang dans le système (lire encadré). Les spécialistes implantent pour l’aider un appareil qui ressemble à une pompe mécanique appelé «dispositif d’assistance ventriculaire gauche» (DAVG).
L’avantage par rapport au cœur artificiel complet? «Si le système tombe en panne, le cœur, même malade, peut assurer le minimum vital le temps d’intervenir», répond René Prêtre. C’est pour cette raison que l’idée de remplacer complètement le cœur avait été un peu mise de côté ces dernières années. L’extrême sophistication de la prothèse laisse en effet perplexe. «C’est un très bel appareil, explique le Dr Piergiorgio Tozzi, chirurgien cardiaque au CHUV, mais c’est comme pour tout: plus il y a d’électronique embarqué, plus le risque de défaillance est grand!» Or si une panne survient, il faut pouvoir réagir en quelques minutes seulement, contrainte qui avait longtemps tenu en échec de nombreux essais de prothèse par le passé.
Qu'est-ce que l'insuffisance cardiaque?
Le cœur fonctionne comme une pompe. A chaque battement, le ventricule droit se remplit de sang veineux pauvre en oxygène, et le ventricule gauche envoie dans la circulation générale, via l’aorte, du sang oxygéné par les poumons, qui va ensuite alimenter tous les organes.
On parle d’insuffisance cardiaque chronique quand le cœur est incapable d’effectuer ce travail efficacement. Le plus souvent c’est le ventricule gauche qui est défaillant. Le volume de sang éjecté à chaque battement est alors trop faible pour permettre un fonctionnement normal de l’organisme. Les patients ressentent un essoufflement important, et le moindre déplacement devient très difficile. Cette maladie est évolutive et à son stade terminal la greffe cardiaque est la seule option de traitement.
Essai sur quatre patients
Alors pourquoi relancer le projet? «Les matériels d’assistance ventriculaire qui sont actuellement implantés sont destinés aux patients dont seul le ventricule gauche n’est plus fonctionnel, rappelle Piet Jansen. Pour ceux dont les deux ventricules sont atteints, à part la greffe, il n’y a rien.» Une promesse qui demande encore à être confirmée par des tests concrets, comme le martèle le Dr Tozzi: «Rien ne remplace l’expérience de terrain. Alors attendons la première implantation et nous pourrons reparler du cœur Carmat.»
Celle-ci pourrait se produire dans les prochains mois. L’autorisation délivrée fin septembre par les autorités de santé françaises permet à Carmat de procéder à un essai clinique sur quatre patients. S’il reste encore à les sélectionner, ces patients seront probablement des hommes. En effet les dimensions du cœur Carmat ne sont, pour l’instant, compatibles qu’avec celles de la cage thoracique de 86% des hommes et seulement de 15% des femmes.
Toujours trop peu de dons
En 2012, sur les 35 transplantations cardiaques réalisées en Suisse, 12 l’ont été au Centre hospitalier universitaire vaudois (CHUV). Le chiffre de transplantations est stable depuis trois ans dans le pays, alors que le nombre de patients sur liste d’attente est passé de 76 en 2010 à 102 en 2012. Le délai entre l’inscription sur cette liste et la transplantation s’est allongé pour atteindre aujourd’hui dix-huit mois en moyenne. Or ce délai pèse lourd sur la réussite de la greffe. «Les patients se dégradent et sont transplantés dans un moins bon état de santé général, explique le Dr Piergiorgio Tozzi, chirurgien cardiaque au CHUV.
Ils mettent plus de temps à récupérer.» Doubler le nombre de dons faits aujourd’hui en Suisse romande permettrait de diminuer largement ce temps d’attente. «On ne parle pas de milliers de cœurs, mais d’une quarantaine par an environ», ajoute Piergiorgio Tozzi. Le cœur ne peut être prélevé que chez des patients dits «en mort cérébrale», qui sont donc maintenus artificiellement en vie. «Ces patients respirent, semblent simplement endormis, ce qui rend encore plus difficile la décision par les proches d’autoriser le prélèvement.» Une occasion de rappeler à chacun l’importance de se prononcer de son vivant sur sa volonté de faire don, ou non, de ses organes.
Stent: un ressort pour le cœur
Consultation préanesthésique: évaluer les risques opératoires